1) Quanti sono i nuovi casi positivi? Chi sono gli attualmente positivi?
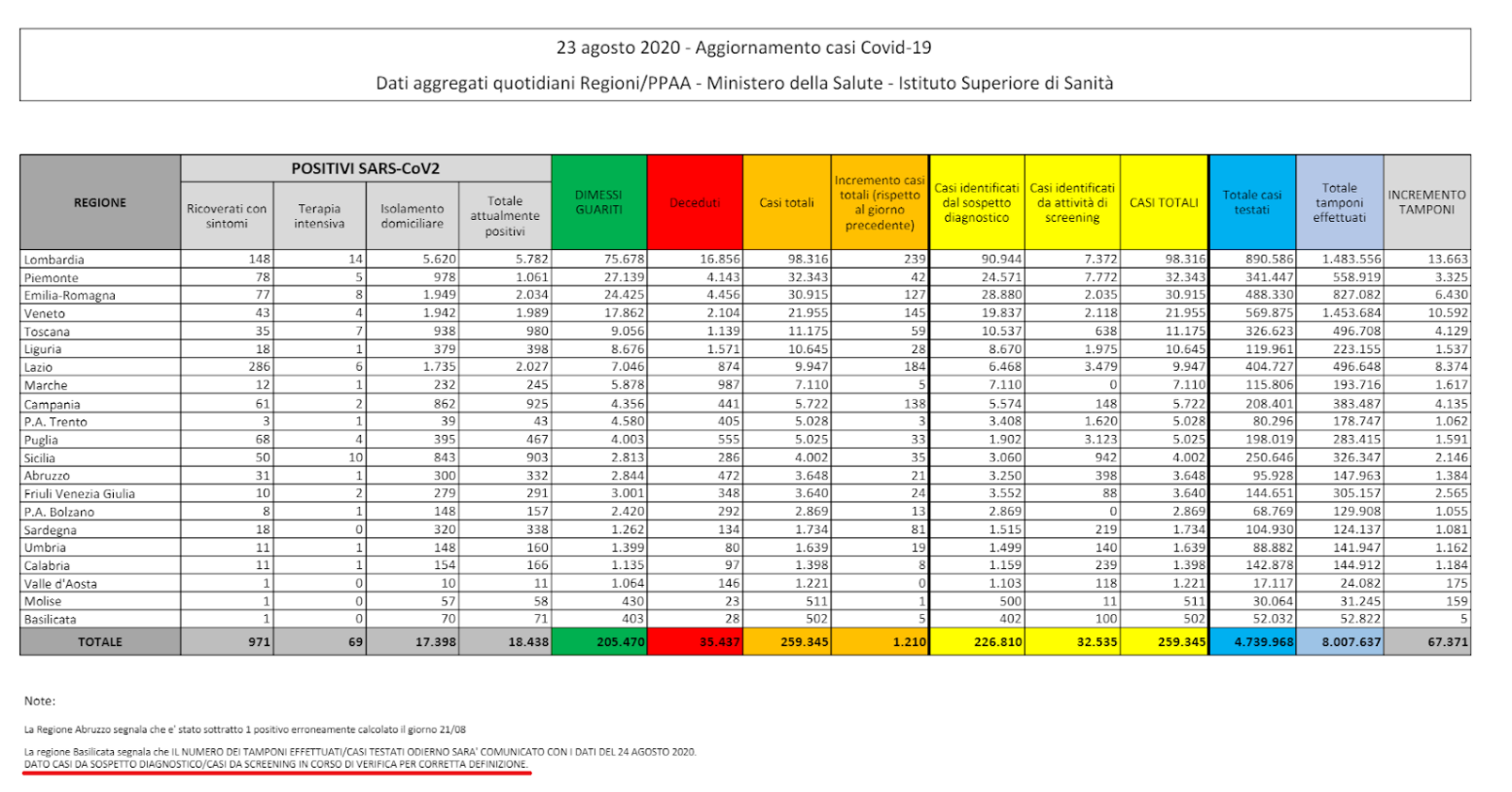
Ogni giorno, la Protezione Civile pubblica delle tabelle riepilogative di aggiornamento casi Covid-19. A titolo di esempio, qui di seguito la tabella riepilogativa del 28 ottobre 2020.
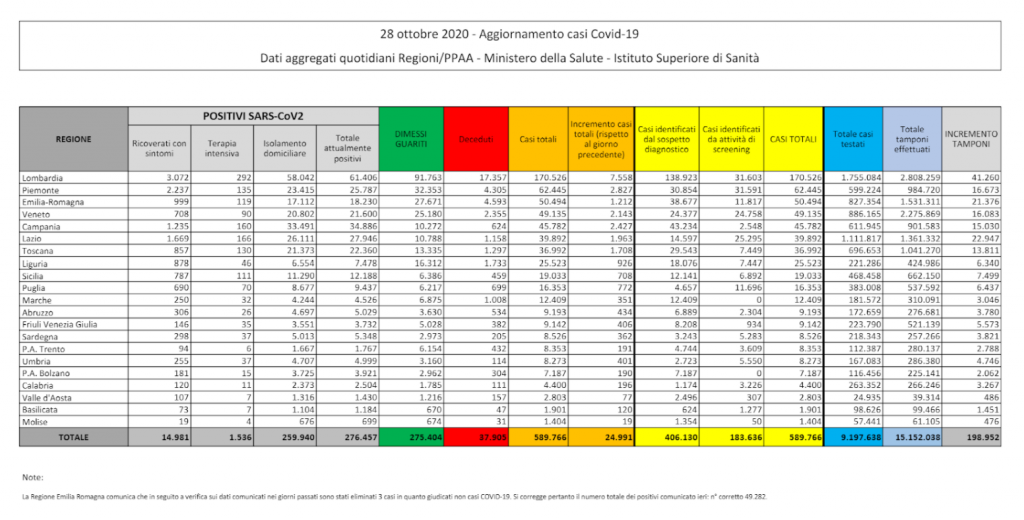
Vengono indicati, tra gli altri dati:
- Totale attualmente positivi, ovvero le persone positive ospedalizzate (ricoverate in reparti Area Covid o in Terapia Intensiva) o in isolamento domiciliare al momento della pubblicazione della tabella riepilogativa;
- Dimessi/Guariti da inizio epidemia;
- Deceduti da inizio epidemia;
- Casi Totali positivi al tampone molecolare da inizio epidemia (per saperne di più sui test, consultare la risposta alla domanda 7) “Qual è la differenza tra tampone, test sierologico, test rapido?”).
Nei report della Protezione Civile viene riportato anche l’Incremento dei Casi Totali (rispetto al giorno precedente). Questo numero corrisponde ai nuovi casi positivi, cioè alle nuove persone positive rilevate rispetto al giorno precedente che non erano considerate tali.
Gli attualmente positivi corrispondono invece ai Casi Totali da inizio epidemia meno le persone dimesse/guarite da inizio epidemia meno i deceduti da inizio epidemia.
La variazione degli Attualmente Positivi (rispetto al giorno precedente) corrisponde alla variazione di persone in questo momento positive, e si calcola come:
Incremento Casi Totali (rispetto al giorno precedente) –
Variazione Dimessi/Guariti (rispetto al giorno precedente) –
Variazione Deceduti (rispetto al giorno precedente) =
variazione degli Attualmente Positivi
Ogni giorno quindi:
- l’Incremento dei Casi Totali corrisponde al numero di nuove persone positive, rilevate tramite tamponi molecolari, che il giorno precedente non erano considerate tali. È un numero sempre maggiore o uguale a zero, a meno di ricalcoli.
- La variazione degli Attualmente Positivi corrisponde a quante persone in più o in meno sono al momento considerate positive. Può essere maggiore, uguale o minore di zero.
Attenzione a non confondere i due numeri: le nuove persone positive sono sempre il numero maggiore tra i due.
Soprattutto, è falso che l’Incremento dei Casi Totali sia il numero di nuove persone positive che ieri non erano considerate tali più la variazione dei Dimessi/Guariti più la variazione dei Deceduti.
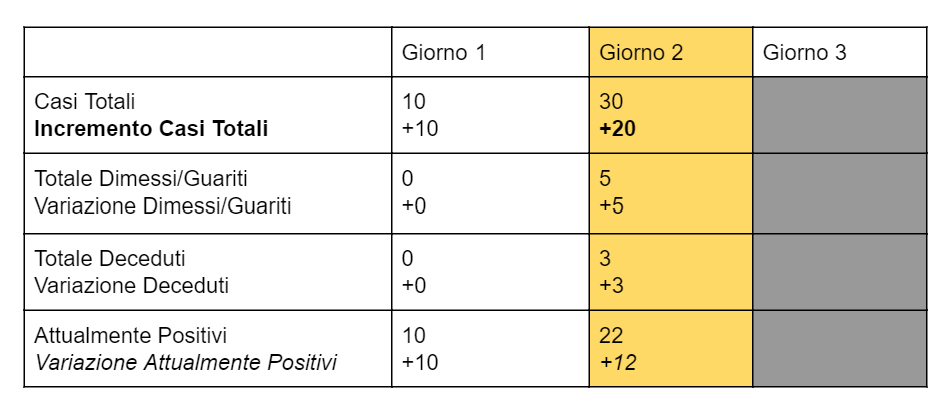
Un esempio numerico: partiamo da una situazione con nessun caso positivo, nessun guarito/dimesso, nessun ospedalizzato e nessun decesso.
- Il giorno 1, dall’analisi dei tamponi risultano positive 10 persone, 0 dimessi/guariti e 0 deceduti: l’incremento dei casi positivi è quindi di 10 e la variazione dei casi attualmente positivi è 10-0-0 = 10.

- Il giorno 2, dall’analisi dei tamponi risultano positive altre 20 persone, 5 dimessi/guariti e 3 deceduti: l’incremento dei casi positivi è quindi di 20 arrivando ad un totale di 30, e la variazione dei casi attualmente positivi è 20-5-3 = 12 arrivando ad un totale di attualmente positivi di 22. Il numero maggiore, 20, corrisponde alle nuove persone positive rilevate tramite tamponi che ieri non lo erano, mentre il numero minore 12, corrisponde alla variazione delle persone attualmente positive: 8 persone sono infatti state dimesse/guarite o decedute e non sono più considerate positive.
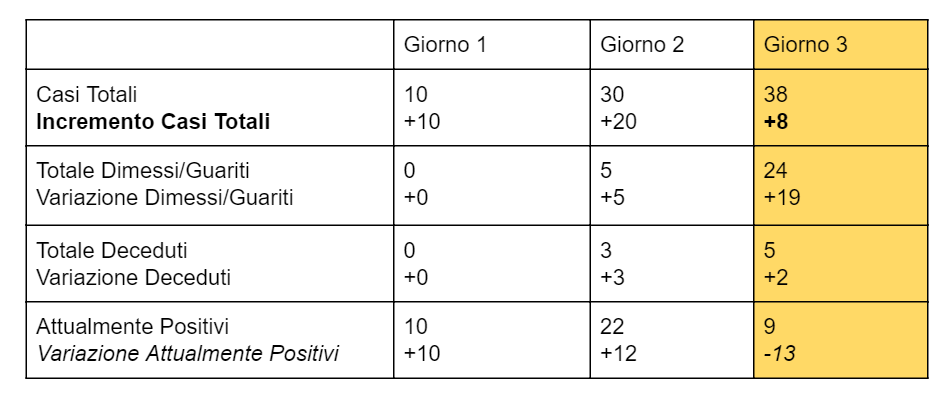
- Il giorno 3, dall’analisi dei tamponi risultano positive altre 8 persone, 19 dimessi/guariti e 2 deceduti: l’incremento dei casi positivi è quindi di 8 arrivando ad un totale di 38, e la variazione dei casi attualmente positivi è 8-19-2 = -13 (numero negativo) arrivando ad un totale di attualmente positivi di 9. Il numero maggiore, 8, corrisponde alle nuove persone positive rilevate tramite tamponi che ieri non lo erano, mentre il numero minore, -13, corrisponde alla variazione delle persone attualmente positive: 21 persone sono infatti state dimesse/guarite o decedute e non sono più considerate positive.
2) Cosa vuol dire “casi da screening”?
Dal 25 giugno 2020, i report giornalieri della Protezione Civile segnalano i casi identificati dal sospetto diagnostico e i casi identificati da attività di screening.
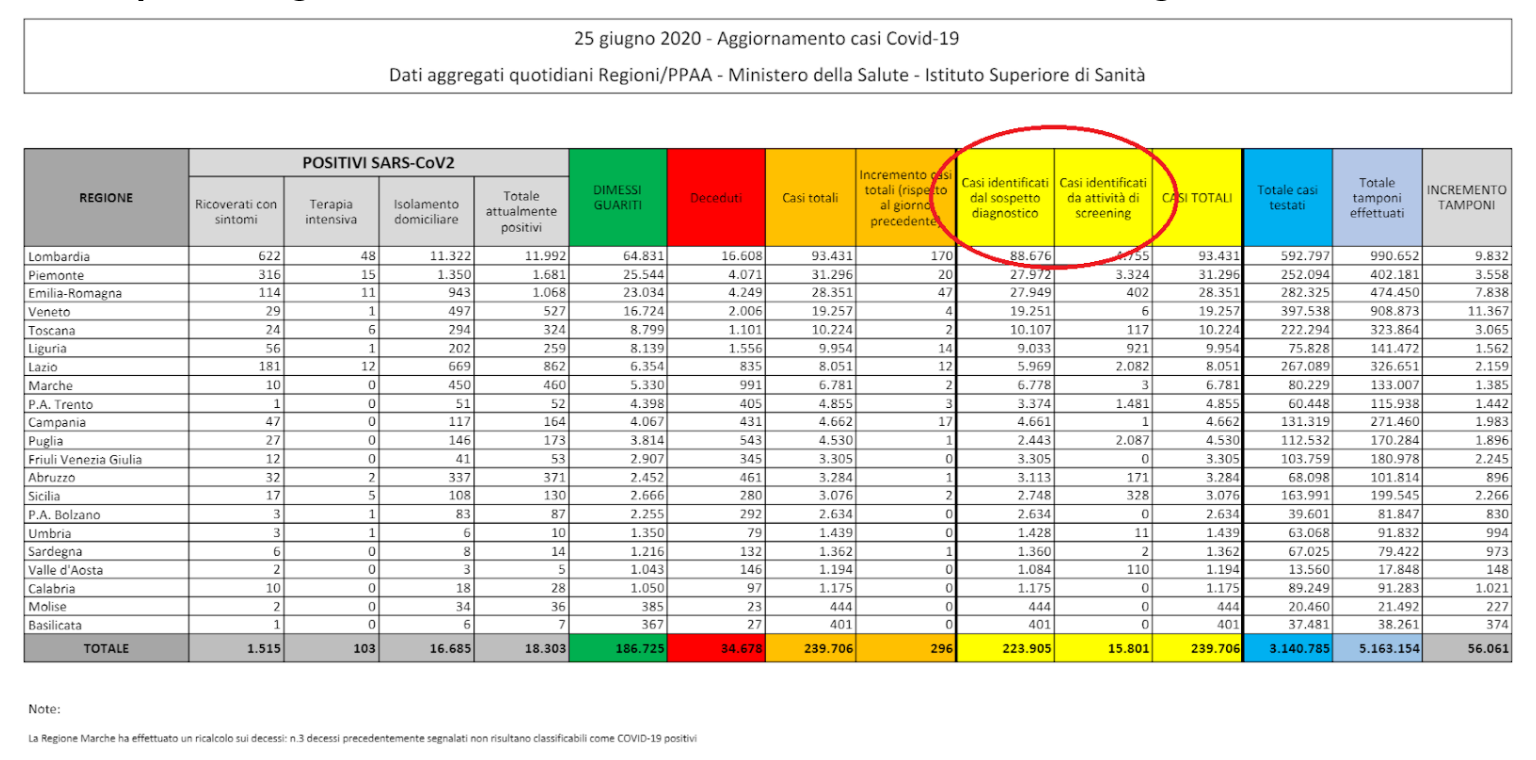
I “casi identificati dal sospetto diagnostico” sono casi positivi al tampone emersi da attività clinica.
I “casi identificati da attività di screening” emergono da indagini e test, pianificati a livello nazionale o regionale, che diagnosticano casi positivi al tampone.
(Fonte: Ministero della Salute)
I casi da screening, dunque, sono positivi al tampone in seguito a indagini e test. Rientrano in questa categoria, ad esempio, positivi individuati a seguito di un’indagine in una scuola, in un’azienda o di una campagna di test sierologici. Non sono solo positivi a seguito di test sierologici, dunque, perché i casi da screening potrebbero contenere alcuni casi individuati attraverso tracciamento contatti: la regione Emilia-Romagna, ad esempio, comunica alla Protezione Civile come casi identificati da attività di screening i casi “asintomatici individuati nell’ambito delle attività di contact tracing e screening regionali” (si confrontino le comunicazioni con le tabelle riepilogative della Protezione Civile). Non viene specificato se questi casi siano in maggioranza asintomatici, ma possono comprendere pazienti sintomatici (si confrontino le comunicazioni regionali della regione Toscana, ad esempio). Ad oggi, sono ancora comuni ricalcoli in queste due categorie.
Una definizione più chiara di casi identificati dal sospetto diagnostico e casi identificati da attività di screening è stata chiesta nella repository GitHub della Protezione Civile. Nella tabella riassuntiva della Protezione Civile del 23 agosto 2020 è apparsa la nota: “Dato casi da sospetto diagnostico/casi da screening in corso di verifica per corretta definizione”. Si attendono quindi ulteriori chiarimenti.
3) Stato clinico: asintomatico, paucisintomatico, lieve, severo, critico, guarito?
Dall’Istituto Superiore di Sanità (ISS):

Per la differenza tra guarigione (virologica) e guarigione clinica si veda anche la risposta alla domanda 4) “Qual è la differenza tra Guarigione clinica e guarigione virologica?”.
La definizione di Guarito sarà possibilmente aggiornata alla luce dei nuovi criteri sui casi positivi a lungo termine (si veda la risposta a 5) Quali sono le regole per terminare l’isolamento obbligatorio in Italia?)
4) Qual è la differenza tra guarigione clinica e guarigione virologica?
I dati sui guariti della Protezione Civile includono sia le guarigioni cliniche sia le guarigioni virologiche e anche i semplici dimessi dagli ospedali o dai pronti soccorsi. Ma qual è la differenza?
La guarigione virologica si ha dopo un doppio tampone negativo in 24 ore. Secondo il documento del 28 febbraio 2020, pubblicato dal Consiglio Superiore della Sanità, nell’ambito dei Quesiti scientifici relativi all’infezione di Coronavirus SARS-CoV-2,
“Il paziente guarito è colui il quale risolve i sintomi da infezione da Covid-19 e che risulta negativo in due test consecutivi, effettuati a distanza di 24 ore uno dall’altro, per la ricerca di SARS-CoV-2”.
La definizione sarà probabilmente aggiornata alla luce dei nuovi criteri sui casi positivi a lungo termine (si veda la risposta a 5) Quali sono le regole per terminare l’isolamento obbligatorio in Italia?)
Per guarigione clinica invece si intende una persona che non ha più i sintomi tipici della Covid-19, la malattia indotta dal coronavirus, ma che è ancora positiva al tampone. In questo caso è possibile che si aggravi nuovamente in futuro (ci sono stati dei casi).
Ci sono poi dei casi di persone che risultano negative al coronavirus, ma che sono ancora in ospedale o in terapia intensiva per le conseguenze del coronavirus. In questo caso l’Istituto Superiore di Sanità ha chiesto alle Regioni/PA di inserirli comunque tra i guariti nei bollettini della Protezione Civile. Il Veneto è l’unica regione a fare questa distinzione.
5) Quali sono le regole per terminare l’isolamento obbligatorio in Italia?
Le indicazioni per la durata ed il termine dell’isolamento e della quarantena in relazione all’infezione da SARS-CoV-2 sono state aggiornate dal Ministero della Salute in questo circolare del 12 ottobre 2020. A seconda che la persona sia positiva asintomatica, positiva sintomatica, positiva a lungo termine o contatto stretto asintomatico, si prevede:
“Casi positivi asintomatici
Le persone asintomatiche risultate positive alla ricerca di SARS-CoV-2 possono rientrare in comunità dopo un periodo di isolamento di almeno 10 giorni dalla comparsa della positività, al termine del quale risulti eseguito un test molecolare con risultato negativo (10 giorni + test).
Casi positivi sintomatici
Le persone sintomatiche risultate positive alla ricerca di SARS-CoV-2 possono rientrare in comunità dopo un periodo di isolamento di almeno 10 giorni dalla comparsa dei sintomi (non considerando anosmia e ageusia/disgeusia [perdita di olfatto e gusto] che possono avere prolungata persistenza nel tempo) accompagnato da un test molecolare con riscontro negativo eseguito dopo almeno 3 giorni senza sintomi (10 giorni, di cui almeno 3 giorni senza sintomi + test).
Casi positivi a lungo termine
Le persone che, pur non presentando più sintomi, continuano a risultare positive al test molecolare per SARS-CoV-2, in caso di assenza di sintomatologia (fatta eccezione per ageusia/disgeusia e anosmia [perdita di olfatto e gusto] che possono perdurare per diverso tempo dopo la guarigione) da almeno una settimana, potranno interrompere l’isolamento dopo 21 giorni dalla comparsa dei sintomi. Questo criterio potrà essere modulato dalle autorità sanitarie d’intesa con esperti clinici e microbiologi/virologi, tenendo conto dello stato immunitario delle persone interessate (nei pazienti immunodepressi il periodo di contagiosità può essere prolungato).
Contatti stretti asintomatici
I contatti stretti di casi con infezione da SARS-CoV-2 confermati e identificati dalle autorità sanitarie, devono osservare:
- un periodo di quarantena di 14 giorni dall’ultima esposizione al caso; oppure
- un periodo di quarantena di 10 giorni dall’ultima esposizione con un test antigenico o molecolare negativo effettuato il decimo giorno.”
Sempre secondo la stessa circolare, la decisione è stata presa “in considerazione dell’evoluzione della situazione epidemiologica, delle nuove evidenze scientifiche, delle indicazioni provenienti da alcuni organismi internazionali (OMS ed ECDC) e del parere formulato dal Comitato Tecnico Scientifico in data 11 ottobre 2020.”
Infatti, il 27 maggio 2020, l’Organizzazione Mondiale della Sanità (OMS) ha aggiornato le linee guida per terminare l’isolamento di una persona risultata positiva al coronavirus.
Tradotto dall’inglese:
“Criteri per dimettere i pazienti dall’isolamento (cioè interrompere le precauzioni relative alla trasmissione) senza richiedere la ripetizione del test:
- Per i pazienti sintomatici: 10 giorni dopo la comparsa dei sintomi, più almeno 3 giorni aggiuntivi senza sintomi (inclusi senza febbre e senza sintomi respiratori)
- Per i casi asintomatici: 10 giorni dopo il test positivo per SARS-CoV-2
Ad esempio, se un paziente ha manifestato sintomi per due giorni, il paziente potrebbe essere rilasciato dall’isolamento dopo 10 giorni + 3 = 13 giorni dalla data di insorgenza dei sintomi; per un paziente con sintomi da 14 giorni, il paziente può essere dimesso (14 giorni + 3 giorni =) 17 giorni dopo la data di insorgenza dei sintomi; per un paziente con sintomi per 30 giorni, il paziente può essere dimesso (30 + 3 =) 33 giorni dopo l’insorgenza dei sintomi).
* I Paesi possono scegliere di continuare a utilizzare i test come parte dei criteri di rilascio. In tal caso, è possibile utilizzare la raccomandazione iniziale di due test PCR negativi a distanza di almeno 24 ore.”
(Fonte: Organizzazione Mondiale della Sanità)
Si possono evidenziare alcuni messaggi chiave da questo comunicato.
In primo luogo, queste linee guida non fanno riferimento a pazienti ricoverati, ma soltanto ad isolamento: non si applicano quindi a pazienti in ospedale.
Secondo, l’OMS stessa segnala che i Paesi possono continuare a usare il criterio del doppio tampone negativo come criterio di rilascio.
Terzo, come l’OMS stessa riporta nello stesso comunicato tradotto dall’inglese:
“Qual è il motivo del cambiamento?
In consultazioni con le reti globali di esperti e gli Stati membri, l’OMS ha ricevuto feedback che l’applicazione della raccomandazione iniziale di due test RT-PCR negativi ad almeno 24 ore di distanza, alla luce delle limitate forniture di laboratorio, attrezzature e personale in aree con trasmissione intensa, è stato estremamente difficile, soprattutto al di fuori delle strutture ospedaliere.” (Fonte: Organizzazione Mondiale della Sanità)
Questo cambiamento quindi è stato proposto per far fronte ad aree con trasmissione intensa e limitate forniture di laboratorio, attrezzature e personale.
Quarto e ultimo, sempre nello stesso comunicato tradotto dall’inglese, l’OMS bilancia i possibili rischi:
“Esiste un rischio residuo minimo che la trasmissione possa verificarsi con questi criteri non basati su test. Possono esserci situazioni in cui un rischio residuo minimo è inaccettabile, ad esempio, in individui ad alto rischio di trasmettere il virus a gruppi vulnerabili o in situazioni o ambienti ad alto rischio. In queste situazioni, e nei pazienti che sono sintomatici per periodi di tempo prolungati, può ancora essere utile un approccio di laboratorio.” (Fonte: Organizzazione Mondiale della Sanità)
L’Italia quindi segue un approccio in accordo con le linee guida OMS, scegliendo di minimizzare i rischi, dopo aver valutato la situazione corrente e la disponibilità di risorse adeguate.
Visto l’evolversi della situazione, caratterizzata attualmente da trasmissione intensa e limitate forniture di laboratorio, attrezzature e personale, l’Italia ha cambiato i criteri per terminare l’isolamento di una persona risultata positiva al coronavirus o suo contatto.
6) Gli asintomatici possono essere contagiosi?
Sì. Dal sito dell’Organizzazione Mondiale della Sanità, tradotto dall’inglese:
“Le persone infette possono trasmettere il virus sia quando hanno sintomi sia quando non hanno sintomi. Questo è il motivo per cui è importante che tutte le persone infette siano identificate mediante test, isolate e, a seconda della gravità della loro malattia, ricevano cure mediche. Anche le persone che hanno confermato di avere COVID-19 ma che non hanno sintomi dovrebbero essere isolate per limitare il loro contatto con gli altri. Queste misure interrompono le catene di trasmissione.”
Si vedano anche, a questo proposito:
- Emery et al (2020), “The contribution of asymptomatic SARS-CoV-2 infections to transmission on the Diamond Princess cruise ship”. Tradotto dall’inglese: “Il modello ha stimato che il 74% (70-78%, intervallo a posteriori al 95%) delle infezioni procedesse in modo asintomatico. Nonostante i test intensivi, il 53% (51-56%) delle infezioni è rimasto non rilevato, la maggior parte delle quali asintomatiche. Gli individui asintomatici sono stati la fonte del 69% (20-85%) di tutte le infezioni”.
- Moghadas et al (2020), “The implications of silent transmission for the control of COVID-19 outbreaks”. Tradotto dall’inglese: “Abbiamo scoperto che la maggior parte delle incidenze può essere attribuita alla trasmissione silenziosa da una combinazione di stadio presintomatico e infezioni asintomatiche. […] I nostri risultati indicano che l’isolamento basato sui sintomi deve essere integrato da un rapido tracciamento del contatto e da test che identifichino casi asintomatici e presintomatici, al fine di rimuovere in sicurezza le attuali restrizioni e ridurre al minimo il rischio di recrudescenza.”
È importante sottolineare come una persona positiva asintomatica potrebbe essere presintomatica, ovvero non aver ancora manifestato i sintomi al momento della diagnosi. Sono stati segnalati casi di trasmissione presintomatica (cioè quando la persona positiva sviluppa sintomi dopo aver trasmesso il virus a un’altra persona): per approfondire si vedano Arons et al (2020), Böhmer et al (2020), Wei et al (2020).
7) Qual è la differenza tra tampone, test sierologico, test rapido?
- “Il tampone nasofaringeo è un esame che serve per ricercare il virus e quindi per diagnosticare l’infezione in atto”. (Fonte: Ministero della Salute)
Nota: Il tampone nasofaringeo è anche detto tampone molecolare, PCR (dall’inglese Polymerase Chain Reaction, reazione a catena della polimerasi) o RT-PCR (dall’inglese Reverse Transcription Polymerase Chain Reaction, reazione a catena della polimerasi inversa).
- “Il test sierologico permette, invece, di individuare la presenza di anticorpi prodotti dal nostro sistema immunitario in risposta al virus e non è dirimente per la diagnosi di infezione in atto, in quanto l’assenza di anticorpi non esclude la possibilità di un’infezione in fase precoce, con relativo rischio che un individuo, pur essendo risultato negativo al test sierologico, risulti contagioso”. (Fonte: Ministero della Salute)
- I test antigenici, comunemente chiamati test rapidi, “sono in genere basati sulla rilevazione di proteine virali (antigeni) nelle secrezioni respiratorie (tamponi oro-faringei o saliva). Se l’antigene o gli antigeni virali sono presenti in sufficienti quantità, vengono rilevati mediante il legame ad anticorpi specifici fissati su un supporto, producendo la formazione di bande colorate o fluorescenti. Questi test rapidi possono fornire una risposta qualitativa (si/no) in tempi rapidi, tipicamente entro 30 minuti, e non richiedono apparecchiature di laboratorio, anche se per la lettura dei risultati di alcuni test è necessaria una piccola apparecchiatura portatile“. (Fonte: Ministero della Salute).
- Un nuovo tipo di test rapidi salivari è stato annunciato in Italia a mezzo stampa il 9 settembre 2020. L’articolo riporta che “Il test ha ricevuto l’approvazione dal Ministero della Salute”, ma nessun’altra informazione è al momento disponibile. Nella stessa giornata, la validazione è stata smentita da fonti ministeriali.
Le performance di un test si misurano generalmente secondo tre indicatori:
- Sensibilità, ovvero la proporzione di positivi identificati correttamente come positivi al coronavirus. Alta sensibilità corrisponde a pochi falsi negativi.
- Specificità, ovvero la proporzione di negativi che sono correttamente identificati come negativi al coronavirus. Alta specificità corrisponde a pochi falsi positivi.
- Accuratezza, ovvero la proporzione di risultati corretti su tutti i risultati.
Esistono numerose altri indicatori, tra cui Recall, Precision, PPV (Positive Predictive Values), NPV (Negative Predictive Values), F1-Score, …, ma le più considerate in medicina sono appunto Sensibilità e Specificità.
In particolare, per correttamente identificare i positivi al coronavirus, è necessario quindi che il test abbia un’alta sensibilità.
Per quanto riguarda i tamponi nasofaringei/molecolari, Czumbel et al (2020), studio pubblicato su Frontiers in Medicine e citato tra gli altri dall’European Centre for Disease Prevention and Control, riporta una sensibilità del 98% (95%CI da 89% a 100%).
Tamponi molecolari di marche diverse possono avere caratteristiche diverse: l’organizzazione FIND ne ha analizzati 21 in questo documento.
Per quanto riguarda i test sierologici, Deeks et al (2020), in uno studio pubblicato sul Cochrane Database of Systematic Reviews, riportano, dopo un’analisi di 57 pubblicazioni scientifiche, le seguenti sensibilità a seconda dei giorni passati dall’inizio dei sintomi:
- 30.1% (95%CI da 21.4% a 40.7%) da 1 a 7 giorni;
- 72.2% (95%CI da 63.5% a 79.5%) da 8 a 14 giorni;
- 91.4% (95%CI da 87.0% a 94.4%) da 15 a 21 giorni;
- 96.0% (95%CI da 90.6% a 98.3%) da a 21 a 35 giorni;
- dati insufficienti per stimare la sensibilità oltre i 35 giorni.
Il tampone molecolare e il test rapido hanno performance diverse in termini di falsi positivi e falsi negativi individuati. Il test rapido è in genere meno accurato del tampone molecolare (“How the SARS-CoV-2 EUA Antigen Tests Work”, American Society for Microbiology e Ministero della Salute).
In attesa di una comunicazione ufficiale del Ministero della Salute sulle caratteristiche dei test rapidi adoperati in Italia, si riportano i valori di sensibilità di tre test rapidi/antigenici approvati dalla FDA con procedura di emergenza negli Stati Uniti d’America:
Sensibilità
- Beckman Dickinson (BD) Veritor™ System 84% (95%CI da 67% a 93%)
- Quidel Sofia 2 SARS antigen FIA 96.7% (95%CI da 83.3% a 99.4%)
- Abbott Diagnostics BinaxNOW COVID19 Ag Card 97.1% (95%CI da 85.1% a 99.9%)
Nello stesso articolo si specifica che, tradotto dall’inglese: “I risultati negativi [al test rapido/antigenico] devono essere trattati come presunti e non escludono l’infezione. Se necessario per la gestione del paziente, i risultati negativi devono essere confermati con un test molecolare (PCR).”
L’Hôpitaux Universitaires de Genève e l’Université de Genève hanno presentato una validazione di due test rapidi, concludendo
Sensibilità
- PanbioTM Covid-19 Ag Rapid Test (Abbott) 85.48% (95%CI da 78.03% a 91.16%)
- Standard Q COVID-19 Rapid Antigen Test 89.00% (95%CI da 83.69% a 93.06%)
Risorse in Inglese
8) Qual è la differenza fra tamponi effettuati, casi testati e tamponi diagnostici?
La Protezione Civile, a partire dal 19 aprile 2020 (anche se l’informazione è apparsa per la prima volta nella tabella del 23 aprile 2020), ha iniziato a diffondere il dato sui “casi testati”, cioè il “totale dei soggetti sottoposti al test”. Infatti una persona può essere sottoposta a più tamponi, per esempio uno per accertarne la positività e due per la negativizzazione.
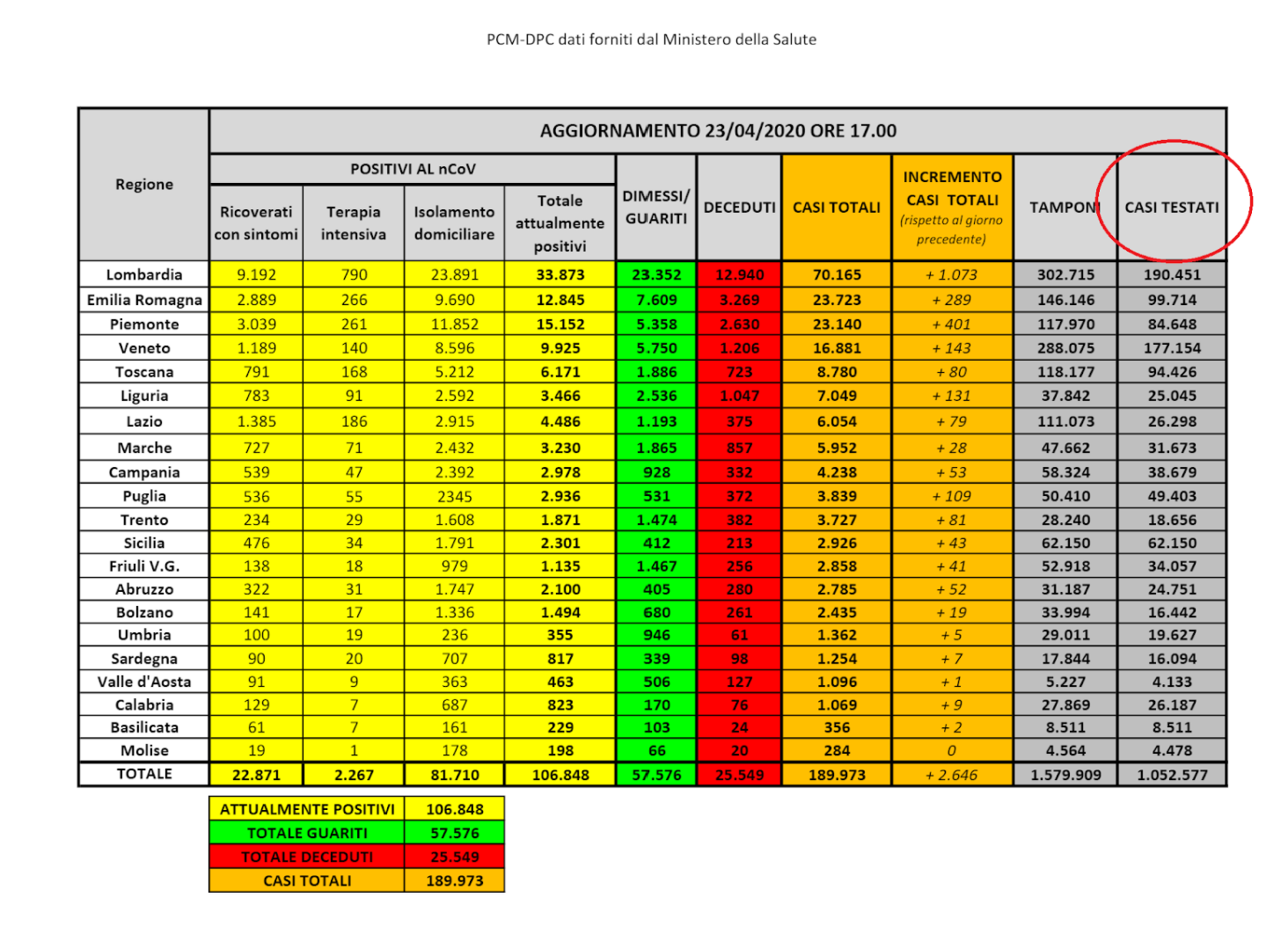
Nonostante molti facciano riferimento ai “casi testati” come ai tamponi diagnostici e alla differenza tra i tamponi e i “casi testati” come ai tamponi di controllo, così non è. Con tampone diagnostico si intende infatti un tampone fatto per cercare la positività al virus in una persona e con tampone di controllo uno fatto per cercare la negatività.
Ma diverse regioni e province autonome effettuano tamponi periodicamente sul personale sanitario e su chi lavora nelle RSA, essendo tra i lavoratori più a rischio di contagio. Ipotizziamo che un medico che lavora in un ospedale venga testato ogni settimana: alla prima volta sarà aggiunto nel bollettino nazionale un caso testato e un tampone, alla seconda volta solo un tampone e così via. Se alla decima volta sarà testato positivamente, sarà aggiunto un nuovo tampone e un nuovo contagiato. Complessivamente, questa persona sarà stata inserita una volta tra i casi testati, una volta tra i casi totali e dieci volte nei tamponi.
Per fare un esempio, il 10 giugno 2020 in Veneto c’erano 965 persone attualmente positive. Ipotizziamo ora per assurdo che tutti siano stati sottoposti a tampone per vedere se erano diventati negativi. All’11 giugno 2020 c’erano 7.129 tamponi in più rispetto al giorno precedente, ma solo 1.710 casi testati in più. Se si assume che i casi testati siano i tamponi diagnostici, i tamponi di controllo avrebbero quindi dovuto essere 5.419, ma la nostra ipotesi (per eccesso) ci dice che sono solo 965. Quindi, ci sono 4.454 tamponi in eccesso che non sono di controllo, ma diagnostici a tutti gli effetti. Di conseguenza i casi testati non equivalgono ai tamponi diagnostici.
Tutto questo fa sì che in realtà non abbiamo idea di quanti siano davvero i tamponi diagnostici e il massimo che possiamo fare sono delle stime.
9) Qual è la differenza tra R0 e Rt?
In breve, sono lo stesso indice ma visto in momenti diversi di un’epidemia: R0 all’inizio dell’epidemia (o al tempo zero), Rt in un momento particolare (anche detto al tempo t).
R0 (“erre zero” o “erre con zero”), anche detto numero di riproduzione di base, “rappresenta il numero medio di infezioni secondarie prodotte da ciascun individuo infetto in una popolazione completamente suscettibile cioè mai venuta a contatto con il nuovo patogeno emergente. Questo parametro misura la potenziale trasmissibilità di una malattia infettiva.
In altre parole se l’R0 di una malattia infettiva è circa 2, significa che in media un singolo malato infetterà due persone. Quanto maggiore è il valore di R0 e tanto più elevato è il rischio di diffusione dell’epidemia. Se invece il valore di R0 fosse inferiore ad 1 ciò significa che l’epidemia può essere contenuta.” (Fonte: Istituto Superiore di Sanità)
Il numero 0 sta ad indicare che questo indice è osservato all’inizio di un’epidemia, ovvero al momento zero.
Rt (“erre ti” o “erre con ti”, a volte scritto come R(t)) è invece il numero di riproduzione effettiva (per questo è anche detto Re o semplicemente R). Come spiegato da Nishiura e Chowell (2009), tradotto dall’inglese:
“R(t) è definito come il numero medio effettivo di casi secondari [infezioni] per caso primario [individuo infetto] al tempo t (per t>0). R(t) mostra una variazione dipendente dal tempo dovuta alla diminuzione degli individui suscettibili (fattori intrinseci) e all’implementazione di misure di controllo (fattori estrinseci). R(t)<1 suggerisce che l’epidemia è in declino e può essere considerata sotto controllo al tempo t (viceversa, se R (t)>1)”.
Per questo in Italia e nel mondo, dopo un certo periodo di tempo, si è iniziato a parlare di Rt e non più di R0. Passato il momento iniziale dell’epidemia, bisogna valutare il numero di riproduzione effettiva, che è influenzato, tra le altre cose, dall’implementazione di misure di controllo. Sulla complessità e importanza di R0 si veda anche Delamater et al (2019).
Ulteriori precisazioni sono fornite dall’Istituto Superiore di Sanità nelle FAQ sul calcolo del Rt del 9 settembre 2020.
Per la stima dell’indice Rt, si veda la risposta alla domanda 10) “Come si calcola l’indice Rt?”
10) Come si calcola l’indice Rt?
Nei bollettini di monitoraggio dell’Istituto Superiore di Sanità (qui un esempio) si afferma:
“Il numero di riproduzione netto Rt indica il numero medio di infezioni secondarie generate da una persona infetta ad una certa data ed è una grandezza fondamentale per capire l’andamento dell’epidemia. Se Rt ha un valore inferiore alla soglia critica di 1 il numero di nuove infezioni tenderà a decrescere tanto più velocemente quanto più è lontano dall’unità, Per contro, quanto più Rt supera 1 tanto più rapidamente aumenterà il numero dei contagi. Pertanto, un valore di Rt sopra la soglia, anche in presenza di un numero basso di casi, è un campanello di allarme sull’andamento epidemico. Il numero di riproduzione netto in un certo contesto geografico può essere stimato a partire dalla conoscenza della data di inizio sintomi dei casi, una volta nota la distribuzione dell’intervallo seriale (ovvero la distanza temporale fra la comparsa dei sintomi in una persona infettata e nei casi da essa generati).
Viene riportata in questo bollettino la stima del numero di riproduzione netto Rt medio in un periodo di 14 giorni basato sulla data di inizio sintomi (Rtmedio14gg).
Nota bene: Poiché la diagnosi di COVID-19 può avvenire anche due o tre settimane dopo l’infezione da coronavirus SARS-CoV-2 a causa del tempo di incubazione della malattia (fino a 14 giorni) e dei tempi intercorsi tra l’inizio dei sintomi, la ricerca di assistenza medica e il completamento dei test di laboratorio, il valore di Rt può essere attualmente stimato correttamente solo con un ritardo di 6 giorni.” (Fonte: ISS)
Un ritardo di soli 6 giorni potrebbe essere insufficiente per ottenere una stima corretta di Rt, in quanto i dati utilizzati richiedono consolidamento e potrebbero quindi essere sottostimati.
Tra i vari modelli matematici per stimare Rt, il più usato recentemente è quello proposto da Cori et al. (2013): è usato, tra le altre, da Italia, Francia, Québec. Il modello è implementato nel pacchetto EpiEstim, eseguibile in linguaggio R.
Il modello è di tipo bayesiano, e la stima di Rt prodotta è un intervallo di credibilità, di solito al 95%. Questo vuol dire che il modello fornisce una probabilità del 95% che il valore di Rt si trovi all’interno dell’intervallo.
Un esempio numerico:
se l’intervallo di credibilità al 95% per l’Rt stimato è [0.7; 1.5], cioè Rt compreso tra 0.7 e 1.5, questo vuol dire che con una probabilità del 95% Rt sarà compreso tra quei due valori. In più, possiamo affermare che Rt>0.7 con una probabilità del 97.5% (molto alta) e che Rt>1.5 con una probabilità del 2.5% (molto bassa). Dal modello si può ricavare anche il valore medio o il valore mediano di Rt. Avendo il valore mediano, si può dire che Rt>valore mediano con una probabilità del 50% (o, equivalentemente, che Rt<valore mediano con una probabilità del 50%).
Riguardo la provenienza dei casi, nel monitoraggio numero 11 diffuso da Quotidiano Sanità è specificato:
“La completezza del dato sulla provenienza dei casi (autoctoni, importati da altra Regione, importati da Stato estero) è considerata sufficiente e ne è quindi tenuto conto nel calcolo dell’Rt e nella valutazione del rischio.
Stima dell’ Rt: La renewal equation che è alla base del metodo per il calcolo di Rt considera “il numero di nuovi casi locali con inizio sintomi al giorno t” (x) trasmessi dai “casi con inizio sintomi nei giorni precedenti” (y). Quando abbiamo dei casi importati, questi vengono contati insieme a tutti gli altri casi in y, in quanto potenziali infettori di nuovi casi locali, ma non in x, in quanto infezioni che sono state trasmesse altrove. Dal punto di vista computazionale è sufficiente, per le regioni, continuare ad utilizzare gli script basati sul software EpiEstim, avendo cura di inserire nella terza colonna del file di input il numero corretto di casi giornalieri che sono stati importati da un’altra regione o dall’estero.”
Riassumendo:
- solo i casi sintomatici sono considerati per la stima di Rt;
- i casi importati sono considerati soltanto come infettori.
I valori di Rt per l’Italia sono stimati dalla Fondazione Bruno Kessler e diffusi dal Ministero della Salute e dall’Istituto Superiore di Sanità.
Ulteriori precisazioni sono fornite dall’Istituto Superiore di Sanità nelle FAQ sul calcolo del Rt del 9 settembre 2020.
Risorse in inglese
- Riccardo et al. (2020): preprint che spiega la stima di Rt in Italia
- Cori et al. (2013): articolo scientifico con dettagli sul modello matematico per la stima di Rt
- Istruzioni per il pacchetto EpiEstim con il modello per la stima di Rt
- Esempio di uso del pacchetto EpiEstim
- Applicazione web per la stima di Rt basata su EpiEstim – Imperial College Londra https://shiny.dide.imperial.ac.uk/epiestim/
- Applicazione web per la stima e il confronto di Rt basata su EpiEstim – Nicoletta et al. https://vienne.shinyapps.io/rt_estimation/
11) Cosa vuol dire casi importati?
In epidemiologia, per caso importato si intende una persona che ha contratto il virus in un’altra area rispetto a quella considerata. In altre parole, l’infezione non è legata alla trasmissione locale. (Fonte: CDC – Principles of Epidemiology in Public Health Practice, Third Edition An Introduction to Applied Epidemiology and Biostatistics)
Un caso è quindi importato rispetto a una determinata zona.
Per una regione, si intende caso importato una persona che ha contratto il virus fuori dai confini regionali, cioè fuori regione o all’estero.
Per l’Italia, si intende caso importato una persona che ha contratto il virus fuori dai confini nazionali, cioè all’estero.
Consideriamo ad esempio una persona che contrae il virus in Sardegna ma viene diagnosticata in Lazio. Quella persona è un caso importato per la regione Lazio, ma non è un caso importato per l’Italia. Inoltre, dovrebbe essere considerato come un caso autoctono per la Sardegna.
Non bisogna quindi considerare la nazionalità, ma dove è avvenuta l’infezione: un italiano e un francese infettati in Francia e diagnosticati in Italia sono entrambi casi importati per l’Italia.
Sempre in accordo con il CDC, tradotto dall’inglese: “I casi collegati a casi importati dovrebbero essere classificati come autoctoni se l’esposizione al caso importato si è verificata nello stato dichiarante. Ogni caso di cui non è possibile dimostrare l’importazione dovrebbe essere classificato come autoctono.” (Fonte: CDC – Principles of Epidemiology in Public Health Practice, Third Edition An Introduction to Applied Epidemiology and Biostatistics)
I casi positivi che si infettano in Italia a causa del contatto con un caso importato NON sono casi importati rispetto all’Italia: la loro infezione è infatti legata alla trasmissione locale e sono da considerarsi autoctoni.
Riguardo la provenienza dei casi, nel monitoraggio numero 11 diffuso da Quotidiano Sanità è specificato: “La completezza del dato sulla provenienza dei casi (autoctoni, importati da altra Regione, importati da Stato estero) è considerata sufficiente e ne è quindi tenuto conto nel calcolo dell’Rt e nella valutazione del rischio.”
Dalle comunicazioni che le regioni e le province autonome trasmettono all’Istituto Superiore di Sanità è quindi possibile ricavare quanti casi sono:
- Autoctoni, cioè da trasmissione locale;
- Importati da altra Regione, ma non importati dal punto di vista dell’Italia;
- Importati da Stato estero.
Attenzione ad alcune comunicazioni regionali:
- “Casi con link di rientro” non sono automaticamente casi importati;
- “Migranti sbarcati sulle coste” non sono automaticamente casi importati, ma dipende dalla data di sbarco;
- “Ospiti del centro di accoglienza” non sono automaticamente casi importati;
- “Cittadini che rientrano dall’estero e i loro contatti diretti”, questi ultimi non sono automaticamente casi importati.
12) È vero che il coronavirus COVID-19 ha perso carica virale e quindi è meno pericoloso?
“Per quanto ne sappiamo ora: no, non è meno pericoloso.”
Aggiornato al 16 agosto 2020.
La risposta a questa domanda è data da Domenico Somma, ricercatore in Immunologia presso l’Università di Glasgow, ed è anche disponibile su Quora:
“Avrei evitato volentieri di rispondere a questa, perché è complicata. Vediamo che ne esce. Mettetevi comodi.
Premessa:
Qualsiasi affermazione fatta nel mondo scientifico deve essere accompagnata da una pubblicazione che mostra i dati che confermano quella affermazione. Prima di essere pubblicati i dati vengono controllati da altri scienziati per essere sicuri non ci siano errori. Ma la pubblicazione non basta: ci sono alcune riviste che pubblicano (quasi) qualsiasi tipo di articolo gli mandi (le famose riviste con basso impact factor), questo perché gli scienziati che controllano questi articoli sono poco esperti. Infine i dati contenuti in una pubblicazione devono essere replicati da altri gruppi (che quindi ripetono gli esperimenti). Diciamo che abbiamo 3 livelli di certezza delle affermazioni (sono di più, ma manteniamola semplice):
Semaforo rosso – Articolo su rivista con basso impact factor, non ci possiamo fidare
Semaforo giallo – Articolo su rivista con medio/alto impact factor, ok, ma devono essere ripetuti
Semaforo verde – Articolo pubblicato su una rivista medio/alta, i cui esperimenti sono stati replicati da altri gruppi, ottimo!
Non valgono i social network, gli annunci alla stampa, la tv e così via.
Entriamo nel merito, “COVID-19 ha perso carica virale” già non ha molto senso (nonostante sia stata scritta su molti giornali), perché può voler dire 2 cose:
- Il virus SARS-COV-2 (che causa la COVID-19) replica meno (quindi da un virus “papà” si creano meno virus “figli”).
- Troviamo meno virus in un soggetto contagiato.
Ora, fermiamoci sulla prima affermazione. Questo dipende unicamente dalla sequenza genetica del virus. Chiunque voglia dimostrare questa affermazione non deve far altro che A) sequenziare e trovare la mutazione del “nuovo” virus che replica meno e B) mettere in una provetta 100 virus “vecchi” e 100 virus “nuovi” e far vedere che i 100 virus nuovi fanno meno “figli”. La comunità scientifica sarebbe molto felice di questo, sarebbe una meritatissima pubblicazione su Nature o Science.
Ma tutti coloro che hanno affermato questo non sono riusciti a dimostrarlo. O meglio, hanno pubblicato su riviste con un basso impact factor[1] [2] (semaforo rosso) o hanno fatto queste affermazioni alla tv o stampa (non vale). L’unica mutazione di cui siamo ora al corrente di SARS-COV-2 fa esattamente l’opposto, fa “più figli”[3] (semaforo giallo).
Passiamo ora alla seconda opzione: “COVID-19 ha perso carica virale” può voler dire “Troviamo meno virus in un soggetto contagiato”? Se sì, a cosa è dovuto questo effetto?
Lo so a cosa state pensando, ma no, questo effetto non è dovuto al caldo[4]. Ma allora a cosa è dovuto? Beh, se non è il virus ad essere cambiato e non è il caldo, siamo noi che stiamo facendo qualcosa di diverso. Al momento ci sono due spiegazioni:
- le mascherine, lavarsi le mani e il distanziamento funzionano non solo per impedire il contagio, ma anche per ridurre la gravità della malattia. Chi si sta contagiando sta “incamerando” meno virus grazie alla mascherina e questo causa una patologia meno grave[5] (anche qui semaforo giallo, ma è una buona notizia comunque! Un motivo in più per usare mascherine e distanziamento che se non riescono a difenderci completamente dal virus ci fanno ammalare con meno sintomi)
- C’è un’altra ragione e non è tanto buona come la precedente. Bisogna immaginare i contagiati come una piramide o come una torta nuziale con lo strato della base più largo che va via via diminuendo. La base larga sono i contagiati asintomatici, poi ci sono i sintomatici con sintomi lievi che possono restare a casa, poi ancora i sintomatici gravi che devono essere ricoverati in ospedale e infine in cima, lo strato più piccolo, ci sono quelli che vanno in terapia intensiva. Quando a Marzo c’erano 500 contagiati questi erano individuati perché finivano in ospedale (i due strati più piccoli). Non avevamo nessuna idea di quanti appartenessero alla torta più grande: gli asintomatici e sintomatici ma senza necessità di ricovero (oggi grazie all’indagine sierologica sappiamo che se era 500 il numero che ci comunicava la protezione civile, possiamo stimare che il numero di asintomatici/sintomatici lievi era 3000[6], forse poteva raggiungere i 5000). Oggi (Agosto) invece noi siamo alla ricerca di ogni singolo contagiato, quindi stiamo guardando lo strato di torta più grande: gli asintomatici e sintomatici lievi. Questo però significa che quando e se l’Italia toccherà il numero di 3000–5000 contagiati avremo di nuovo 500 persone in ospedale (a meno che le mascherine e il distanziamento non funzionino veramente bene come descritto prima). Ebbene, è dimostrato[7] (semaforo giallo) che i pazienti gravi hanno una carica virale più alta rispetto ai pazienti che sono meno gravi (vedi figura), questo vuol dire che non è che la carica virale dei pazienti che è diminuita, ma noi vediamo meno virus perché ora guardiamo i pazienti meno gravi. Ma man mano che le persone si infetteranno, aumenteranno le persone in terapia intensiva ed ecco che vedremo apparire anche una “maggiore carica virale”.
Quindi per quanto ne sappiamo ora, la risposta alla domanda “COVID-19 è meno pericoloso che a inizio epidemia?” è: No, non è meno pericoloso. Se siamo fortunati le mascherine funzionano meglio di quello che crediamo e i medici sanno curarlo un po’ meglio. Ma non è ancora finita. Se qualcuno ha dei dati solidi per dimostrare che non è così li mandi pure su riviste prestigiose, prima di fare annunci alla stampa.L’avevo detto che era una risposta complicata. Spero sia chiaro cosa voglio dire.”
Note a piè di pagina
[1] Lower nasopharyngeal viral load during the latest phase of COVID-19 pandemic in a Northern Italy University Hospital
[2] Clinical Chemistry and Laboratory Medicine
[3] Tracking Changes in SARS-CoV-2 Spike: Evidence that D614G Increases Infectivity of the COVID-19 Virus
[4] Susceptible supply limits the role of climate in the early SARS-CoV-2 pandemic
[5] Respiratory virus shedding in exhaled breath and efficacy of face masks
[6] L’Istat: «1,4 milioni di italiani a contatto con il virus, 6 volte in più dei dati noti finora» L’indagine
[7] Longitudinal analyses reveal immunological misfiring in severe COVID-19
13) Qual è la differenza tra quarantena e isolamento?
L’Istituto Superiore di Sanità ha pubblicato un documento sulla ricerca e gestione dei contatti (contact tracing) dei casi di COVID-19. Il testo riporta le seguenti informazioni.
“L’isolamento dei casi di COVID-19 e la messa in quarantena dei contatti dei casi sono misure di sanità pubblica fondamentali che aiutano a proteggere la popolazione dal contagio, impedendo l’esposizione a persone che hanno o possono avere una malattia contagiosa e così facendo evitando l’insorgenza di casi secondari e quindi interrompendo la catena di trasmissione.
Quarantena e isolamento indicano situazioni diverse ma i due termini vengono spesso utilizzati erroneamente in maniera interscambiabile.
La quarantena si riferisce alla restrizione dei movimenti e separazione di persone che non sono ammalate ma che potrebbero essere state esposte ad un agente infettivo o ad una malattia contagiosa (15). L’obiettivo è di monitorare l’eventuale comparsa di sintomi e identificare tempestivamente nuovi casi. Un ulteriore obiettivo è di evitare la trasmissione asintomatica dell’infezione.
L’isolamento, invece, si riferisce alla separazione delle persone infette o malate, contagiose, dalle altre persone, per prevenire la diffusione dell’infezione e la contaminazione degli ambienti.
La Tabella 2 indica le misure da intraprendere per i contatti ad alto e basso rischio. I contatti stretti, se asintomatici, devono rimanere in quarantena al proprio domicilio (o in struttura dedicata in caso di domicilio inadeguato) per 14 giorni a partire dalla data di ultima esposizione con il caso, misurare la temperatura corporea due volte al giorno ed essere monitorati per la comparsa di sintomi di COVID-19.”
Nella pagina successiva si riporta la Tabella 2 citata nel documento, intitolata “Azioni chiave per la gestione dei contatti ad alto o basso rischio di caso di infezione da SARS-CoV-2.
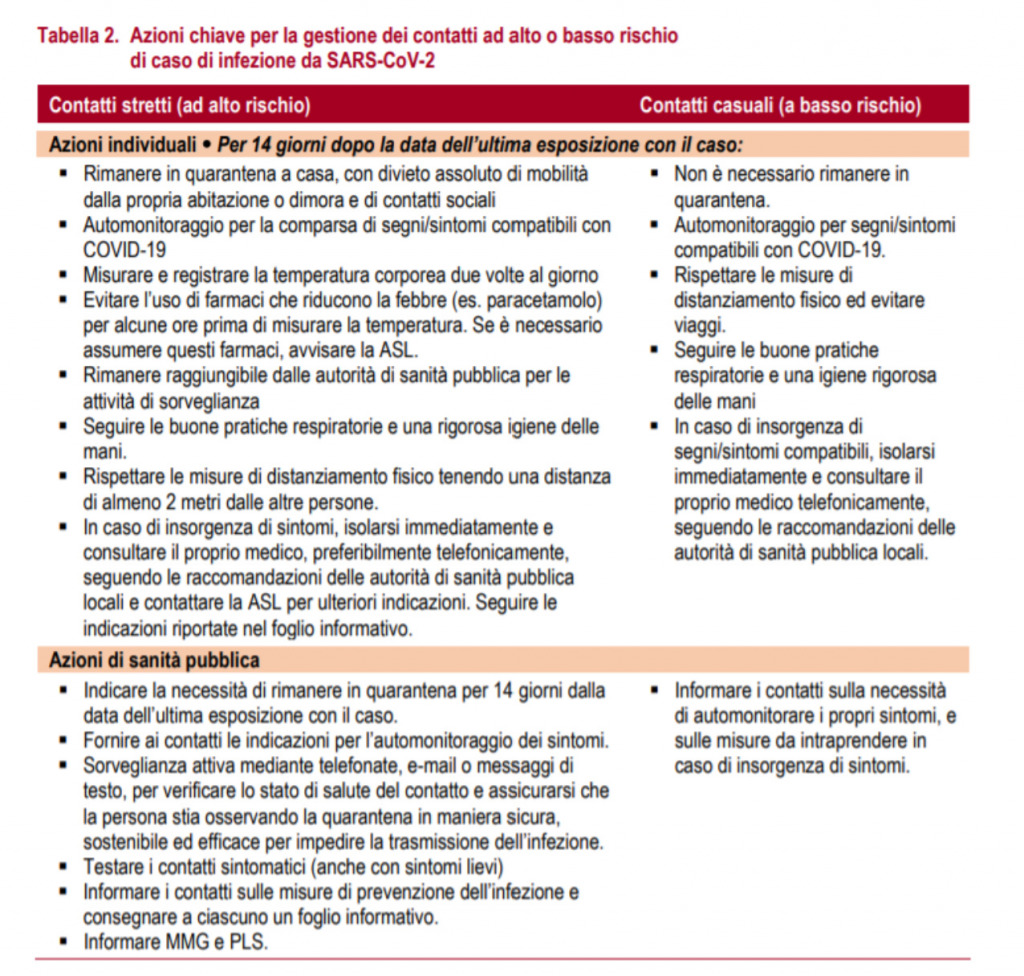
Tabella tratta da Guida per la ricerca e gestione dei contatti (contact tracing) dei casi di COVID-19 pubblicata da Istituto Superiore di Sanità.
In alcune ordinanze ministeriali (ad esempio ordinanza del Ministro della Salute 7 ottobre 2020) e nei Decreti del Presidente del Consiglio dei Ministri (DPCM, ad esempio DPCM 7 agosto 2020) si parla spesso di isolamento fiduciario. La definizione si trova già nel primo rapporto ISS Covid-19 del 7 marzo 2020:
“L’isolamento fiduciario di casi di COVID-19 e di contatti è una misura di salute pubblica molto importante che viene effettuata per evitare l’insorgenza di ulteriori casi secondari dovuti a trasmissione del virus SARSCoV-2 e per evitare di sovraccaricare il sistema ospedaliero. […] [I soggetti] devono essere messi isolamento domiciliare per 14 giorni e sono monitorati al domicilio (o in struttura dedicata in caso di domicilio inadeguato).”
Fiduciario è dunque usato come sinonimo di domiciliare. L’isolamento fiduciario può quindi essere una quarantena nel caso in cui il soggetto non sia ammalato ma potrebbe essere stato esposto al virus, o un isolamento vero e proprio nel caso di soggetto infetto.
Un documento della ASL Roma 2 distingue inoltre tra
- “isolamento domiciliare fiduciario obbligatorio è quello deciso dal Medico per Persona contagiata o contatto di un positivo
- isolamento domiciliare fiduciario volontario è quello che viene comunicato dalla Persona spontaneamente per essere stato nelle zone a rischio”
Per entrambi, nel documento sono riportate le stesse norme di comportamento, sia l’isolamento fiduciario volontario o obbligatorio.
14) Perché la variazione del totale dei ricoverati non corrisponde ai nuovi ricoverati?
Confrontando due tabelle riepilogative della Protezione Civile di giorni successivi, è possibile ricavare la variazione del totale dei ricoverati. Come per la variazione degli attualmente positivi, questo numero non rappresenta quante nuove persone vengono ricoverate ogni giorno, ma è una differenza tra le nuove persone ricoverate meno le persone che non lo sono più (perché dimesse/guarite o decedute).
La variazione del totale dei ricoverati non corrisponde quindi ai nuovi ricoverati, ma è il saldo tra i nuovi ricoverati e i dimessi/guariti e i deceduti durante il ricovero.
Ad esempio, una variazione del totale ricoverati di +1 potrebbe corrispondere a 1 sola nuova persona ricoverata, oppure 2 nuove persone ricoverate e 1 persona dimessa/guarita, oppure 10 nuove persone ricoverate, 5 persone dimesse/guarite e 4 decedute e così via.
È possibile stimare l’andamento del numero di nuovi ricoveri di pazienti COVID-19 positivi a partire dalle variazioni del totale ricoverati? Si, ma in maniera molto approssimata utilizzando i saldi giornalieri (si fanno le differenze tra un giorno e l’altro e si considerano solo i numeri positivi, segno che qualcuno è stato di sicuro ricoverato). I dati del Veneto, disponibili nella infografica curata da Azienda Zero, mostrano quanto l’approssimazione possa essere lontana dalla realtà.
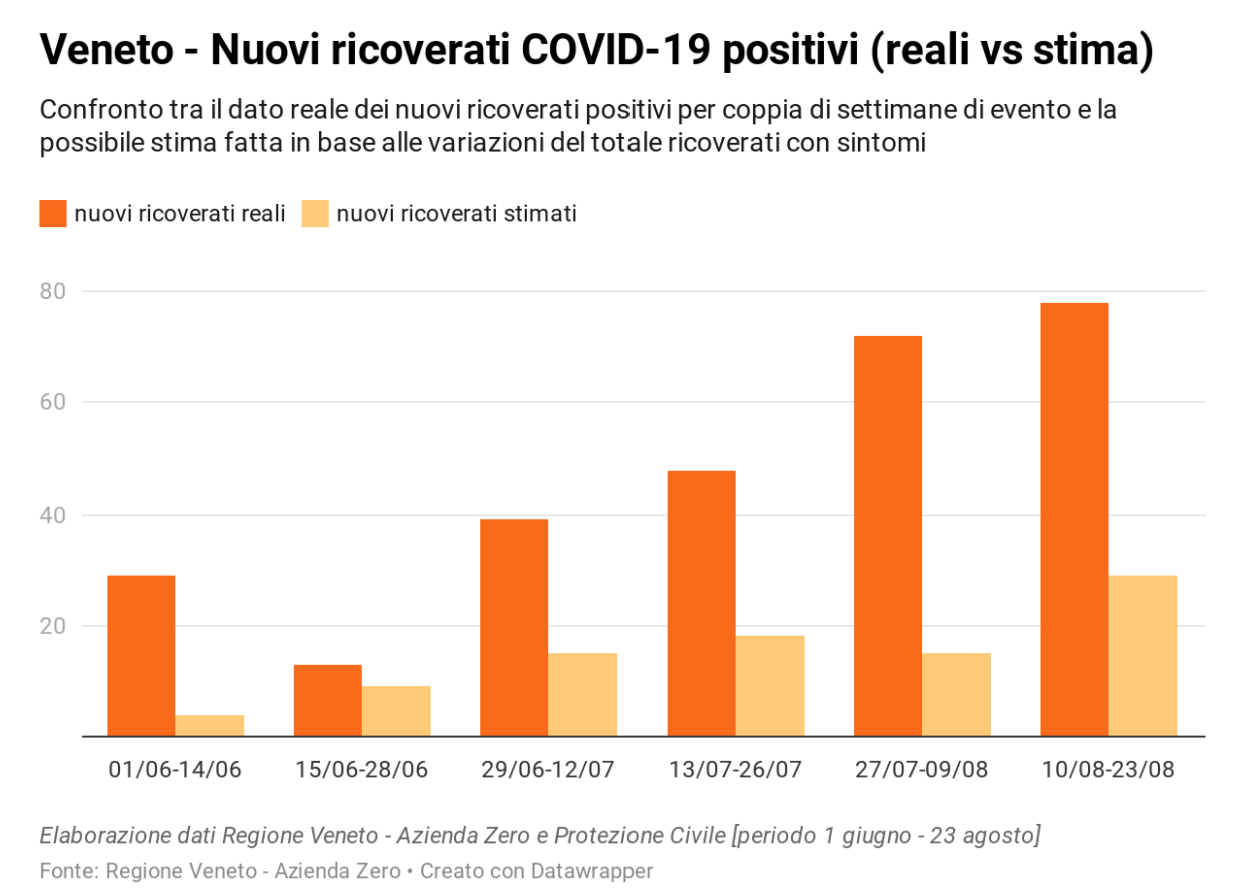
Sempre guardando ai dati della Regione Veneto, si può tener conto dei dei negativizzati ancora ricoverati in area non critica o in terapia intensiva. A titolo di esempio, si riporta il report del 28/08/2020 ore 17:00 di Azienda Zero per Regione Veneto: i ricoverati positivi sono 56 mentre i ricoverati negativizzati sono 81, per un totale di 137 ricoverati.
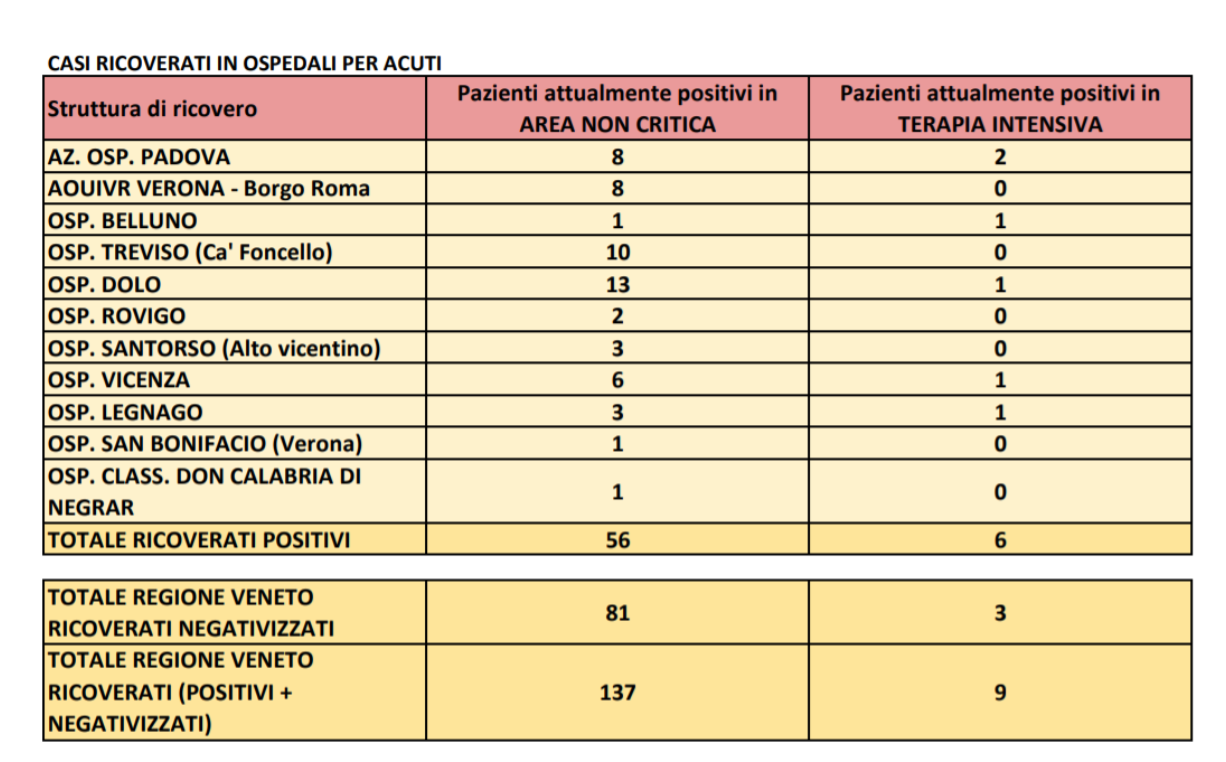
Estratto del report del 28/08/2020 ore 17:00 di Azienda Zero per Regione Veneto.
Sebbene queste persone non siano più positive al coronavirus, il ricovero in ospedale è ancora necessario. Non rientrano più nelle statistiche nazionali sui positivi al coronavirus, come le tabelle riepilogative della Protezione Civile.
15) Qual è la differenza tra mortalità, letalità apparente e letalità plausibile?
Per capire la gravità di una malattia, è importante sapere quanti decessi può causare.
Le misure più usate a tale scopo sono la mortalità e la letalità.
- Mortalità, anche detta tasso di mortalità, rappresenta la proporzione di decessi sul totale della popolazione (Porta, M. (2014) A Dictionary of Epidemiology (5th ed.). Oxford: Oxford University). Si riporta spesso in decessi per 100mila o 1 milione di abitanti.
- Letalità, anche detta tasso di letalità, può essere calcolata come:
- Letalità apparente o CFR (dall’inglese Case Fatality Rate), ovvero la proporzione di decessi sul numero di casi confermati.
Letalità apparente =CFR =decessi / casi confermati
- Letalità Plausibile o IFR (dall’inglese Infection Fatality Rate), ovvero la proporzione di decessi sul numero di tutti i contagi totali, considerando anche i casi non ancora scoperti e confermati.
Letalità plausibile = IFR = decessi / contagi totali
(Fonti: Organizzazione Mondiale Sanità (OMS) e ISPI per la traduzione italiana).
Il tasso di letalità si riporta spesso in percentuale.
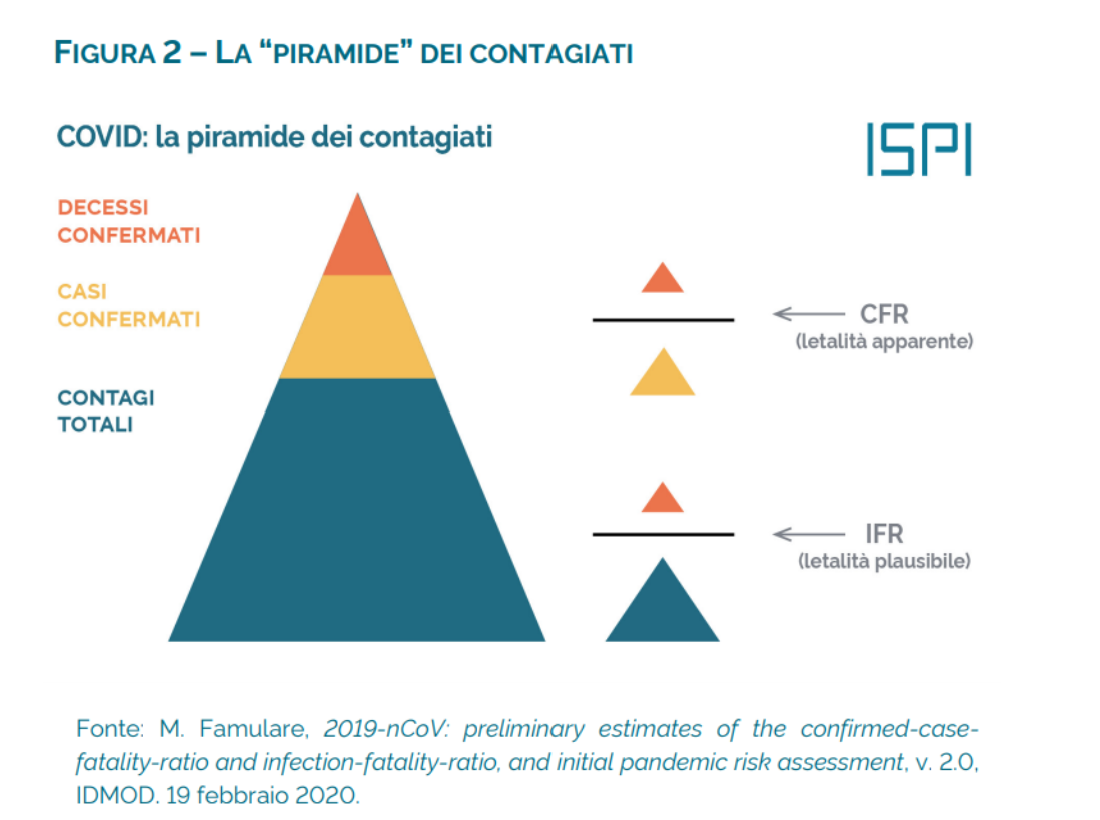
Figura tratta dall’Analisi Letalità dell’Istituto per gli Studi di Politica Internazionale (ISPI) adattata dall’originale inglese di Famulare (2020).
Come riporta l’OMS, tradotto dall’inglese: “Per misurare accuratamente l’IFR è necessario conoscere un quadro completo del numero di infezioni e di decessi causati dalla malattia. Di conseguenza, in questa fase iniziale della pandemia, la maggior parte delle stime dei tassi di mortalità sono state basate su casi rilevati tramite sorveglianza e calcolati utilizzando metodi grezzi, dando luogo a stime ampiamente variabili del CFR per paese – da meno dello 0,1% a oltre il 25%.
Per la malattia COVID-19, come per molte malattie infettive, il livello reale di trasmissione è spesso sottovalutato perché una percentuale sostanziale di persone con infezione non viene rilevata o perché è asintomatica o ha solo sintomi lievi e quindi tipicamente non si presenta nelle strutture sanitarie.”
Le misure possono essere calcolate per particolari sottogruppi di popolazione, e vengono dette specifiche. Ad esempio, si possono calcolare i tassi età-specifici o sesso-specifici. Un tasso non specifico è detto grezzo.
In Italia
Dalle tabelle riepilogative della Protezione Civile è possibile stimare il tasso di letalità apparente o CFR grezzo (deceduti/casi totali).
Dai primi risultati dell’indagine di sieroprevalenza sul SARS-CoV-2 condotta da Istat e Ministero della Salute è stato invece possibile ottenere delle stime sul tasso di letalità plausibile o IFR (decessi/casi infetti stimati dall’indagine).
- La Johns Hopkins University riporta al 5 Settembre 2020 (ore 9 italiane) un tasso di letalità apparente o CFR grezzo di 12.9% e una mortalità di 58.77 persone ogni 100mila abitanti. Sono presenti informazioni anche per altri Paesi.
- Lo studio ISPI già citato ha stimato al 27 marzo 2020 un tasso di letalità plausibile o IFR grezzo di 1.14% (95% CI: 0.51% – 1.78%).
- Un calcolo di Matteo Quartagno del 3 agosto 2020, usando i primi risultati dell’indagine di sieroprevalenza sul SARS-CoV-2 e la distribuzione delle fasce d’età della popolazione italiana, stima l’IFR grezzo a 1.7%.
- Poletti et al (2020) stimano per la Lombardia, tra febbraio e aprile 2020, un IFR età-specifico di 0.43% (95% CI: 0.21%–0.79%) per persone con età inferiore a 70 anni, e di 10.5% (95% CI: 8.0%–13.6%) per persone con età superiore a 70 anni.
Risorse utili:
- Beaglehole, R., Bonita, R., Kjellström, T., & Aggazzotti, G. (1997). Epidemiologia di base. Editoriale Fernando Folini.
- CDC – Principles of Epidemiology in Public Health Practice, Third Edition, An Introduction to Applied Epidemiology and Biostatistics
- Analisi mortalità della Johns Hopkins University
- Analisi letalità dell’Istituto per gli Studi di Politica Internazionale.
16) Perché i decessi notificati oggi non corrispondono ai decessi odierni?
Quotidianamente la Protezione Civile notifica i dati sulle persone positive al Sars-Cov-2 e decedute. Questi decessi non corrispondono però ai decessi registrati quel giorno.
I decessi vanno infatti distinti tra decessi per data di registrazione e di notifica. La prima corrisponde al giorno effettivo in cui è avvenuto, mentre il secondo al giorno in cui viene notificato dalle autorità regionali o dalle province autonome alla Protezione Civile. Un evidente esempio di questo ritardo è stato il Piemonte, dove per mesi veniva comunicato il dato dei decessi specificando sempre che non erano stati registrati in quel giorno (esempio del 15 luglio).
#coronaviruspiemonte Sono 3 i decessi di persone positive al #Covid_19 comunicati dalla @regionepiemonte, di cui 0 registrati oggi. Il totale è ora 4.118: 677 #Alessandria, 255 #Asti, 208 #Biella, 397 #Cuneo, 370 #Novara, 1817 #Torino, 222 #Vercelli, 132 #VCO, 40 fuori regione.
— Piemonte Informa (@PiemonteInforma) July 15, 2020
I ritardi possono essere molti ampi. Ad esempio, il report congiunto tra Istat e Istituto Superiore di Sanità del 4 maggio, basato sui dati per registrazione, mostrava che al 31 marzo erano decedute 13.710 persone per Covid-19, mentre all’epoca la Protezione Civile aveva notificato 12.428 decessi.
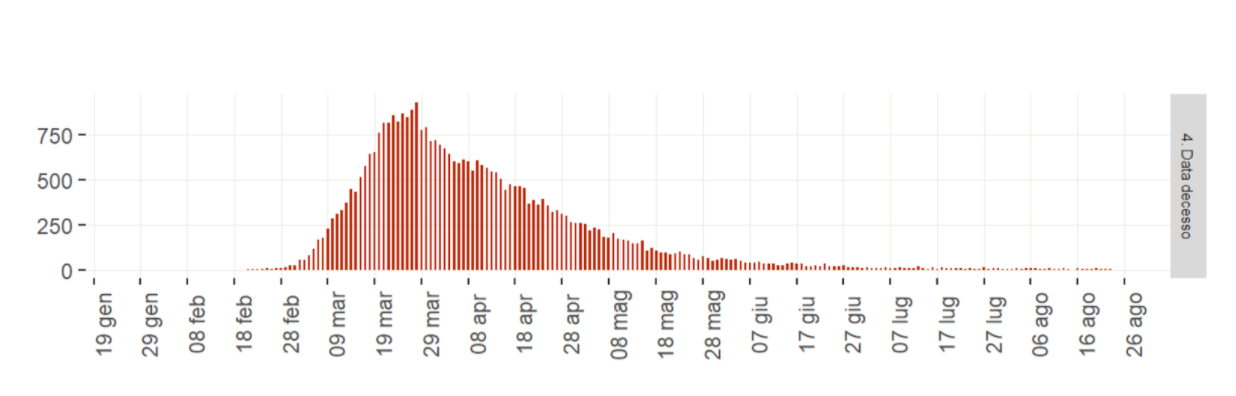
Per avere la curva dei decessi per data di registrazione bisogna ricorrere ai report settimanali dell’ISS pubblicati il sabato. Quello datato 25 agosto mostra la seguente curva:
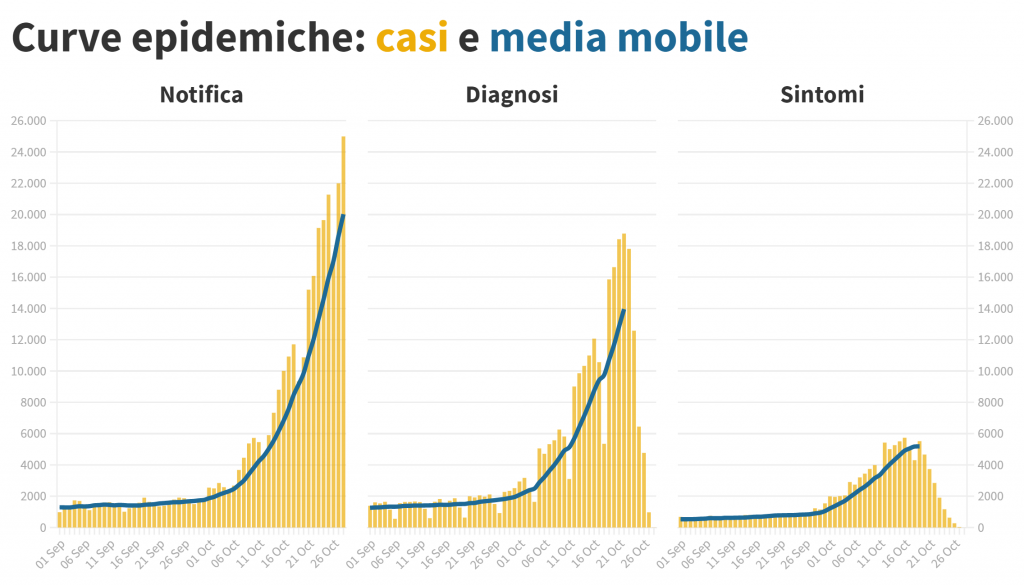
17) Le tre curve epidemiche e le loro differenze
Esistono tre tipologie di curve epidemiche: per data di notifica, per data di diagnosi e per data di inizio dei sintomi. Le tre curve sono tra loro diverse e danno informazioni diverse.
La curva per data di notifica è quella che si ottiene dai dati comunicati giornalmente dalla Protezione Civile ed è basata sul momento in cui le Regioni/PA comunicano i nuovi positivi.
La curva per data di diagnosi è invece comunicata dall’Istituto Superiore di Sanità (ISS) e corrisponde a quando i tamponi poi rivelatisi positivi sono stati prelevati.
La curva per data di inizio dei sintomi è sempre prodotta dall’Istituto Superiore di Sanità e corrisponde alle date in cui le persone positive sintomatiche hanno detto di aver iniziato a sviluppare i sintomi. Quest’ultima è quindi basata sulle dichiarazioni dei pazienti positivi.
Le curve per data di notifica e per data di diagnosi sono diverse a causa dei ritardi nell’analisi dei tamponi e nell’elaborazione da parte degli uffici di epidemiologia. Dopo il prelievo, infatti, il tampone nasofaringeo deve essere portato in laboratorio, lì analizzato, poi l’esito va comunicato alla Regione/PA, quest’ultima lo inserisce nella piattaforma del Ministero della Salute e solo a quel punto verrà notificato dalla Protezione Civile.
La Lombardia, per esempio, comunica ogni giorno i risultati dei tamponi prelevati negli ultimi 3-4 giorni e sul suo sito è possibile vedere la curva per data di diagnosi (gli ultimi giorni vanno considerati provvisori).
La curva dei sintomatici, come già detto, è basata su quanto dichiarato dalle persone positive. I tempi mediani tra l’inizio dei sintomi e il prelievo del tampone sono variati nel tempo, ma negli ultimi giorni di ottobre sono di tre giorni, secondo l’ISS.
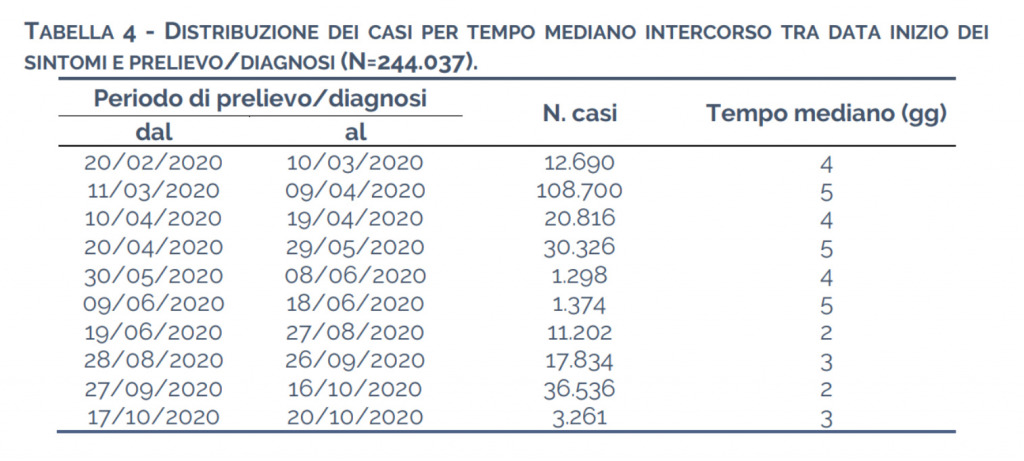
Vi sono importanti differenze regionali sui ritardi. Secondo il report del Ministero della Salute e dell’Istituto Superiore di Sanità relativo alla settimana 24-30 agosto, nella maggior parte delle regione il ritardo prelievo-notifica è di due giorni, ma in alcune, come il Piemonte, si arriva anche a 5. In Emilia Romagna e Sardegna ci sono 4 giorni di ritardo e in Abruzzo e in Provincia di Trento 3,5.
Considerando che il tempo mediano perché si manifestino i sintomi è pari a cinque giorni (Li et al (2020) su New England Journal of Medicine), vuol dire che il tampone viene fatto tendenzialmente sette giorni dopo l’infezione. Dalla curva dei sintomatici l’ISS, escludendo poi i casi importati, calcola la stima di Rt.
Nell’immagine si possono vedere le tre curve al 27 settembre 2020, la prima ricavata dai dati della Protezione Civile e la seconda e la terza da quelli dell’Istituto Superiore di Sanità estratti dalla dashboard dall’associazione onData.
I dati delle due curve dell’ISS vanno considerati parziali sull’ultima settimana per i casi per data di prelievo e sulle ultime due settimane per i casi per data di inizio sintomi, in quanto nei giorni a seguire verranno aggiunti diversi casi per i motivi prima spiegati. Si noti però come la curva per data di prelievo risenta dell’“effetto domenica” e in misura minore anche di quello del sabato. Nel fine settimana infatti vengono effettuati sensibilmente meno tamponi rispetto agli altri giorni. La curva per sintomi è invece la meno influenzata delle tre dagli effetti del calendario, nonostante vi siano dei sospetti cali nel fine settimana.
18) Perché alcuni giorni della settimana il numero di casi è elevato, mentre altri no?
I casi giornalieri di coronavirus sono influenzati dal giorno della settimana. È infatti possibile osservare un aumento o una diminuzione dei casi a seconda del giorno della settimana: i dati comunicati sono quindi caratterizzati da una certa stagionalità.
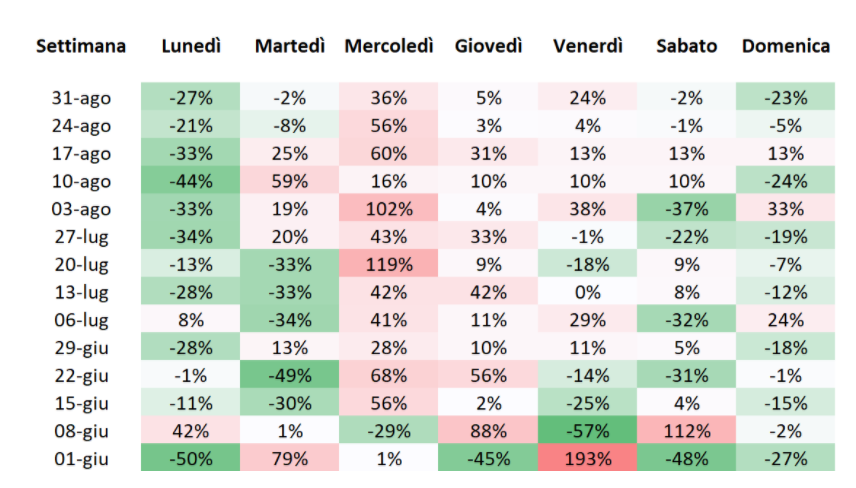
Nell’immagine si possono vedere le variazioni giornaliere dei casi rispetto al giorno precedente. Il lunedì si ha quasi sempre un calo, mentre il martedì è più variabile. La massima crescita dei casi la si ha il mercoledì e anche giovedì e venerdì tendenzialmente crescono. Il sabato e la domenica sono più variabili.
Se si guarda la curva epidemica per data di prelievo del tampone pubblicata dall’Istituto Superiore di Sanità si nota come il sabato e in particolar modo la domenica vi siano delle sensibili diminuzioni dei casi. Nel fine settimana infatti le autorità sanitarie effettuano meno tamponi.
Si ha poi un ritardo tra il prelievo e la notifica di due/tre giorni i tamponi prelevati nel fine settimana vengono notificati il lunedì provocando il calo in questione.
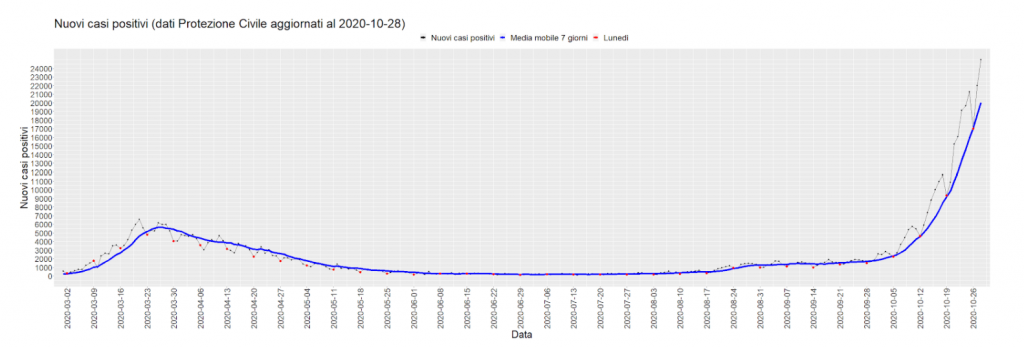
Nuovi casi positivi dal 1° marzo 2020 al 4 settembre 2020. I puntini rossi rappresentano i nuovi casi positivi comunicati il lunedì, relativi almeno al giorno precedente.
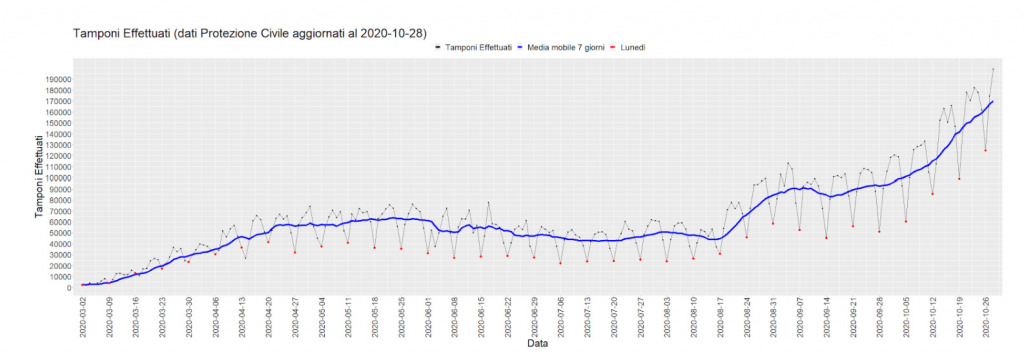
Tamponi effettuati dal 2 marzo 2020 al 4 settembre 2020. I puntini rossi rappresentano i tamponi effettuati comunicati il lunedì, relativi almeno al giorno precedente.
Casi testati dal 26 aprile 2020 al 4 settembre 2020. I puntini rossi rappresentano i casi testati comunicati il lunedì, relativi almeno al giorno precedente.
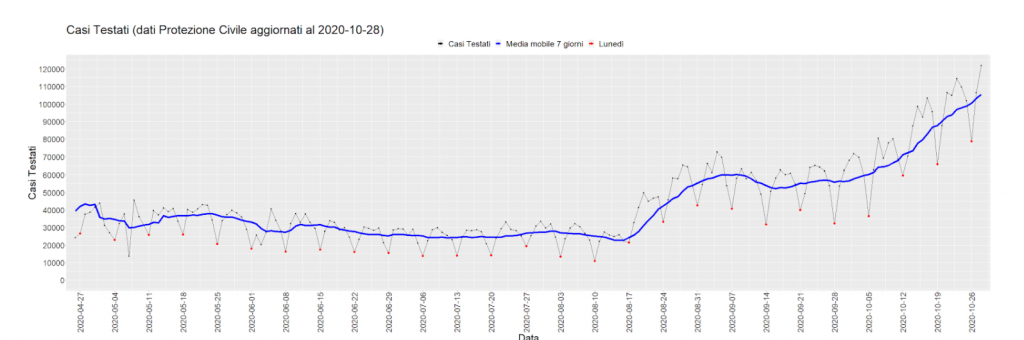
Considerando che i ritardi dipendono anche dalla Regione/PA in cui vengono fatti i tamponi, si ha che l’andamento settimanale tende a cambiare nel tempo a seconda di qual è la zona del Paese più colpita in quel momento. A influenzare l’andamento settimanale nell’ultimo mese è stata anche la decisione di testare coloro che rientravano (principalmente nel fine settimana) da Paesi con un’elevata circolazione del virus.
19) I tamponi “effettuati” sono tutti analizzati o anche in corso d’analisi?
Non è disponibile una definizione chiara a livello nazionale di cosa voglia dire tamponi effettuati. La Protezione Civile (PC), che raccoglie i dati comunicati dalle Regioni/PA, riporta come descrizione del campo Tamponi solamente “Totale tamponi”.
Non è chiaro quindi se effettuati voglia dire solamente prelevati con analisi in corso o anche analizzati. Il totale nazione, somma dei tamponi effettuati per ciascuna Regione/PA, potrebbe quindi essere un mix tra i due tipi, a seconda della definizione locale.
Il problema è noto da tempo: numerose sono le domande poste nella cartella GitHub della Protezione Civile sull’argomento, tra cui la numero 525 dell’8 Aprile 2020 e la numero 577 del 20 Aprile 2020.
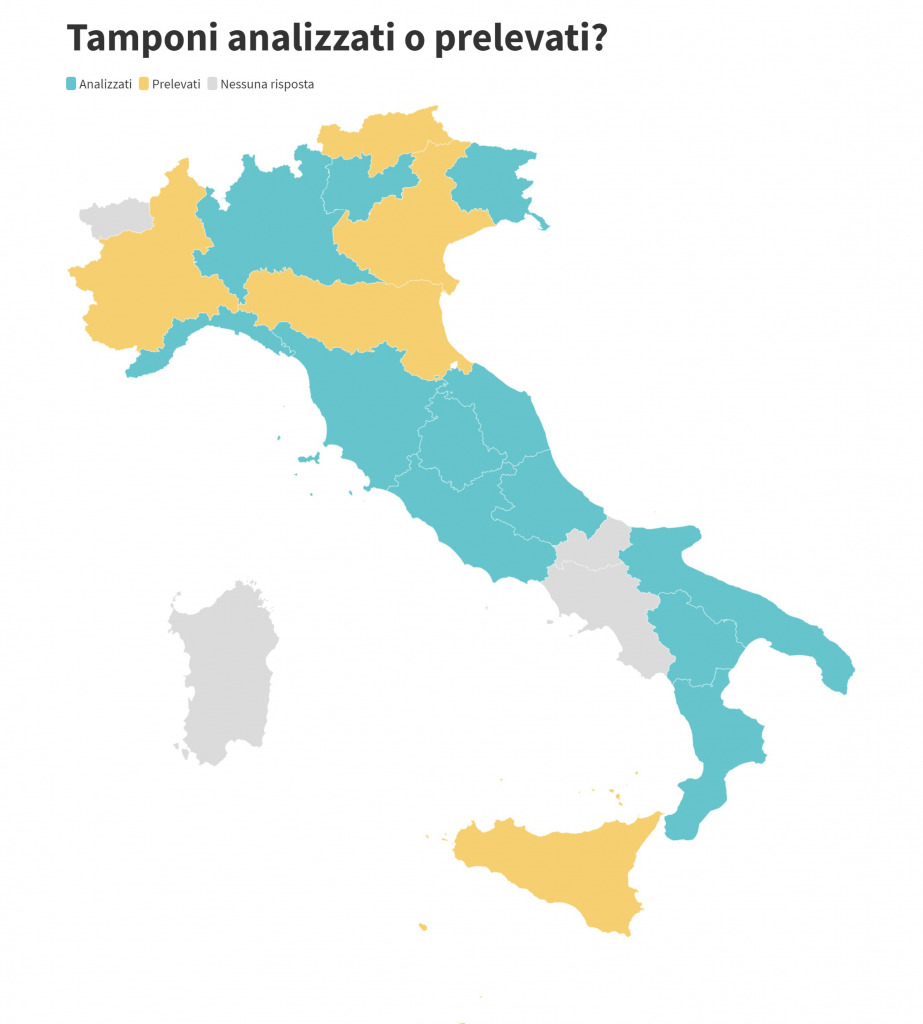
Per ricostruire la situazione, al meglio delle nostre capacità, abbiamo contattato tutte le RegionI/PA chiedendo se i tamponi fossero prelevati o analizzati. Ci hanno risposto in 17 su 21. Le regioni mancanti sono la Valle d’Aosta, la Campania, il Molise e la Sardegna.
Dalle risposte delle regioni emerge che quelle che comunicano i tamponi prelevati sono:
- Bolzano
- Emilia Romagna
- Piemonte
- Sicilia
- Veneto.
Quelle che invece comunicano gli analizzati sono:
- Abruzzo
- Basilicata
- Calabria
- Friuli Venezia Giulia
- Lazio
- Liguria
- Lombardia
- Marche
- Puglia
- Toscana
- Trento
- Umbria.
Sia la Sicilia sia il Piemonte hanno però specificato che il numero di tamponi prelevati e non ancora analizzato comunicato quotidianamente è minimo, anche se non hanno dato delle cifre.
Appena le regioni mancanti ci comunicheranno l’informazione richiesta, provvederemo ad aggiornare questa risposta.
20) Cosa vuol dire “debolmente positivi”?
In breve, debolmente positivi vuol dire approssimativamente con bassa carica virale: può significare che l’infezione c’è appena stata o che è finita da poco, ma anche che il campione analizzato potrebbe non essere stato prelevato correttamente.
Per stimare la carica virale, durante l’analisi di un tampone molecolare, in generale si osserva il valore Ct (dall’inglese Cycle Threshold, ciclo soglia). Come mai? È sempre una buona idea?
- Partiamo dall’analisi di un tampone molecolare, anche detto PCR. Di seguito una spiegazione del National Human Genome Research Institute, tradotta dall’inglese:
“Per amplificare un segmento di DNA utilizzando la PCR, il campione viene prima riscaldato in modo che il DNA si denaturi o si separi in due pezzi di DNA a filamento singolo. Successivamente, un enzima chiamato “Taq polimerasi” sintetizza – costruisce – due nuovi filamenti di DNA, utilizzando i filamenti originali come modelli. Questo processo si traduce nella duplicazione del DNA originale, con ciascuna delle nuove molecole contenente un vecchio e un nuovo filamento di DNA. Quindi ognuno di questi filamenti può essere utilizzato per creare due nuove copie, e così via, e così via. Il ciclo di denaturazione e sintesi di nuovo DNA viene ripetuto fino a 30 o 40 volte, portando a più di un miliardo di copie esatte del segmento di DNA originale.”
Il campione di DNA (o RNA) viene quindi amplificato (copiato più volte) ripetendo una certa procedura, ciclicamente, un determinato numero di volte. Per quantificare l’RNA desiderato (quello del coronavirus, ad esempio) si aggiunge una sostanza fluorescente che reagisce alla sua presenza. Il numero di cicli necessario affinché la fluorescenza superi la soglia della baseline e sia quindi distinguibile è detto Ct.
- Il valore Ct viene in genere utilizzato come misura sostitutiva della carica virale (alcuni esempi sono Grove (1999), Philips et al (2009), Lindsay et al (2013)) perché è inversamente proporzionale alla carica virale in condizioni ottimali: più alto il numero di cicli necessario a identificare il virus nel campione, minore la quantità di virus presente nel campione prelevato; viceversa, più basso il numero di cicli necessario a identificare il virus nel campione, maggiore la quantità di virus presente nel campione prelevato. Altri elementi possono influenzare il valore Ct, tra cui la qualità del campione analizzato: “Osservare che un valore Ct prodotto da un campione è superiore a quello di un altro potrebbe essere utile a concludere che la quantità di DNA è minore nel primo campione, assumendo che tutti gli altri fattori come strumenti, reagenti e test siano uguali. Tuttavia, questo non è vero se strumenti, reagenti, primer e sonde o volumi diversi sono coinvolti nella produzione di due Ct. Pertanto, il confronto del valore assoluto dei Ct è significativo solo quando le condizioni sono uguali nelle due analisi”. (Fonte: Real-Time PCR: Understanding Ct, tradotto dall’inglese).
È per questo che al momento non esiste uno standard ufficiale per valutare la carica virale per il coronavirus: non c’è modo di normalizzare la quantità di materiale raccolto con il tampone.
Una persona debolmente positiva è quindi una persona nel cui campione è stato identificato il virus, ma con un valore Ct relativamente elevato e dunque, ammesso che la qualità del campione prelevato sia la migliore possibile, una bassa carica virale.
Come afferma l’European Centre for Disease Prevention and Control, tradotto dall’inglese: “La carica virale può, tuttavia, essere un indicatore potenzialmente utile per valutare la gravità e la prognosi della malattia: uno studio ha indicato che le cariche virali nei casi gravi erano fino a 60 volte superiori rispetto ai casi lievi [5].” Per quanto riguarda la mortalità, Pujadas et al (2020) osservano un legame tra alta carica virale e decesso del paziente sintomatico ospedalizzato (lo studio non riguarda pazienti asintomatici o non ospedalizzati).
Infine, sebbene dai tamponi debolmente positivi in media sia più difficile isolare il virus, indice che i soggetti possano essere meno contagiosi, non e’ possibile indicare una chiara connessione tra i debolmente positivi e il grado di infettività.(Singanayagam et al (2020) pubblicato su Europe’s journal on infectious disease surveillance, epidemiology, prevention and control).
Il valore Ct scelto per identificare un debolmente positivo non è universalmente lo stesso.
In Italia
Solamente la Regione Lombardia nei bollettini quotidiani indica il numero di debolmente positivi, sebbene il numero di Ct utilizzato per definire un debolmente positivo non sia pubblicamente noto.
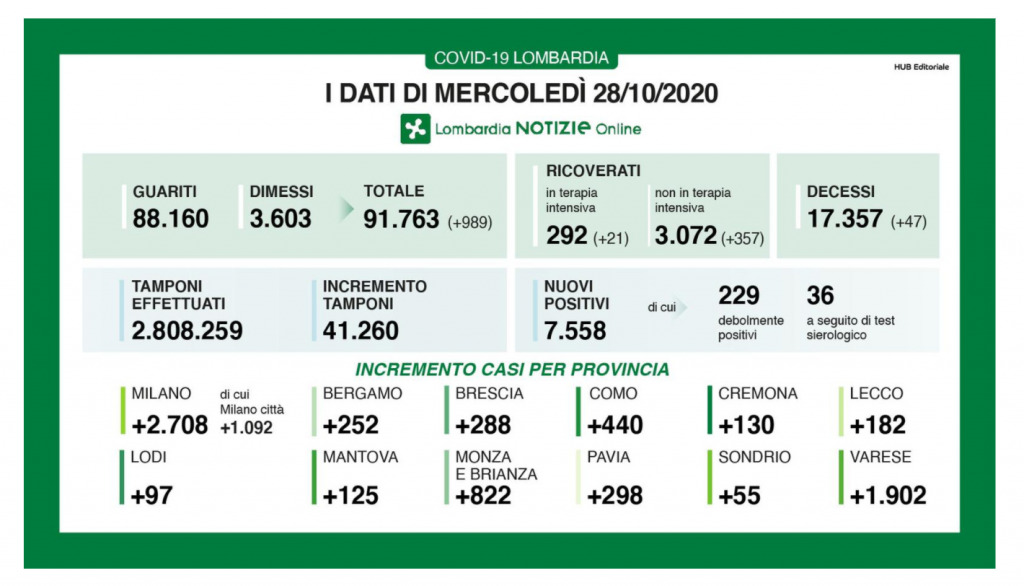
Da una comunicazione della Regione Lombardia al Comitato Tecnico Scientifico contenuta a pagina 209 del verbale 97 del 30 luglio 2020, si evince che un tampone con Ct tra 30 e 39 venga considerato debolmente positivo.

Risorse utili
- Repository GitHub Protezione Civile
- Schede riepilogative regionali Protezione Civile
- Sito Epicentro dell’Istituto Superiore di Sanità (ISS)
- Dati della Sorveglianza integrata COVID-19 in Italia dell’Istituto Superiore di Sanità
- Comunicazioni Regioni/PA:
- Ministero della Salute: Covid-19 – Situazione in Italia
- Prevenzione e controllo delle infezioni (IPC): documenti internazionali di riferimento
- Epidemiologia di base. Beaglehole, R., Bonita, R., Kjellström, T., & Aggazzotti, G. (1997). Editoriale Fernando Folini.
- Normativa Coronavirus Presidenza del Consiglio dei Ministri
- Glossario Istituto Superiore di Sanità
Hanno collaborato a questo documento
Autori:
Si ringraziano:



ben fatto.
In merito all’indice Rt, è errato indicare un valore assoluto senza intervallo valori e CI, giusto?
Per esempio: https://www.regione.emilia-romagna.it/notizie/2020/agosto/coronavirus-l-aggiornamento-su-oltre-10mila-tamponi-164-nuovi-positivi-di-cui-91-asintomatici-indice-rt-a-062-inferiore-a-quello-nazionale
grazie, saluti
Grazie mille!
Più che errato, è un’informazione incompleta: una stima andrebbe comunicata accompagnando al singolo valore (stima puntuale) un intervallo che contenga i valori “plausibili”.
L’età media degli abitanti in Italia stimata su un certo numero di persone non dice molto sulla mia età, ma è possibile che la mia età sia contenuta nell’intervallo di confidenza (o credibilità, a seconda del modello usato per la stima) associato.
Si può avere normale contatto con una persona che ha avuto il COVID 19 e,essendo guarito,continua a rilevare un tampone debolmente positivo?